Холестерин — это вещество, которое мы часто слышим в контексте здоровья и болезней сердца. Многие полагают, что холестерин — это всегда плохо, но на самом деле он играет жизненно важную роль в организме. Разберём эту тему подробнее.
Что такое холестерин?
Холестерин — это слово, которое часто вызывает у людей беспокойство. Когда мы слышим о нём, многие сразу представляют себе что-то опасное для здоровья, связанное с сердечно-сосудистыми заболеваниями. Но на самом деле холестерин — это естественный и важный компонент нашего организма, который выполняет множество полезных функций.
Холестерин — жироподобное вещество, которое жизненно необходимо для нормального функционирования организма человека. Наш организм самостоятельно производит холестерин в печени. На самом деле, около 80% холестерина, который циркулирует в нашем теле, вырабатывается внутри нас. Остальные 20% мы получаем с пищей — из продуктов животного происхождения, таких как мясо, яйца и молочные продукты.
Важно понимать, что даже если человек полностью исключит холестерин из своего рациона, его организм всё равно будет производить его в нужных количествах. Но когда мы потребляем продукты, богатые холестерином, уровень этого вещества в крови может возрастать, и это становится проблемой.
10 безрецептурных средств, которые помогут нормализовать уровень холестерина
«Атероклефит» — препарат на основе натурального экстракта красного клевера, который помогает снижать уровень «плохого» холестерина (ЛПНП) и повышать уровень «хорошего» холестерина (ЛПВП). Это может способствовать улучшению состояния сердечно-сосудистой системы.
«Тройная Омега-3» — в каждой капсуле содержится 950 мг омега-3, что в 3 раза больше, чем в обычных капсулах, а также высокий уровень ЭПК и ДГК — важнейших компонентов для сердца и сосудов. Помогает нормализовать уровень холестерина, улучшить кровообращение, поддерживать здоровье суставов, зрения и работу мозга. Он также укрепляет иммунитет и поддерживает общее состояние организма.
«Норвесол Омега-3» — добавка, которая помогает поддерживать нормальный уровень холестерина за счет содержания полиненасыщенных жирных кислот омега-3. В составе каждой капсулы: ЭПК, ДПК, ДГК — важные омега-3 кислоты, которые помогают уменьшить воспаления, укрепить сосуды и снизить риск сердечно-сосудистых заболеваний, таких как атеросклероз, инфаркт и инсульт.
Lysi Omega-3 Рыбий жир — жидкая пищевая добавка, содержащая полезные омега-3 жирные кислоты и витамины A, D, и E. Омега-3 положительно влияет на здоровье сердца, а витамин Е помогает защитить клетки от повреждений, благодаря своему антиоксидантному эффекту. Продукт рекомендован как дополнительный источник полиненасыщенных жирных кислот и витамина Е.
«Lactoflorene® Холестерол» — помогает поддерживать нормальный уровень холестерина и снижать риск сердечно-сосудистых заболеваний. В его состав входят бифидобактерии, красный ферментированный рис, коэнзим Q10 и витамин PP, каждый из которых выполняет важные функции для здоровья.
«Мультифлора Холестерол» — добавка от компании Evalar, разработанная для снижения уровня холестерина и поддержки здоровья сердца. В состав капсул входят пробиотики, которые помогают снизить «плохой» холестерин (липопротеиды низкой плотности), улучшить работу кишечника и повысить эффективность статинов.
«Тыквеол» — натуральный комплексный препарат, созданный на основе биологически активных веществ, получаемых из семян тыквы. Помогает нормализовать обмен веществ, участвует в регулировании уровня холестерина, благотворно влияет на желчевыводящие пути и облегчает воспалительные процессы.
«Трибестан» — растительный препарат, изготовленный из якорцев стелющихся (Tribulus terrestris). Оказывает гиполипидемический эффект, который проявляется в уменьшении уровня «плохого» и общего холестерина в крови, что полезно для людей с повышенным холестерином. Препарат не влияет на уровень «хорошего» холестерина и триглицеридов.
«Вазоспонин» — помогает снижать уровень холестерина в крови, повышает содержание фосфолипидов. Это вещества, которые поддерживают здоровье клеточных мембран и обмен веществ. Препарат снижает коэффициент холестерин/фосфолипиды, что улучшает баланс жиров в организме и снижает риск развития атеросклероза.
«Ревайтл® Чесночные жемчужины» — натуральный продукт, содержащий чесночное масло в дозировке, эквивалентной двум долькам чеснока. Основной активный компонент чеснока — аллицин, который образуется при его переработке и оказывает мощное противомикробное и противовирусное действие. Препарат помогает снизить уровень холестерина и сахара в крови, улучшить кровообращение и нормализовать артериальное давление.
Зачем нашему организму нужен холестерин?
Несмотря на свою «страшную» репутацию, холестерин необходим каждому человеку, потому что он выполняет несколько ключевых задач.
Строительный материал для клеток
Каждая клетка нашего тела нуждается в холестерине. Он является одним из основных компонентов клеточных мембран, которые окружают каждую клетку и защищают её содержимое. Клеточные мембраны выполняют множество функций, в том числе контролируют, какие вещества могут попадать внутрь клетки и выходить из неё. Холестерин делает мембраны гибкими и прочными, что позволяет клеткам эффективно функционировать и адаптироваться к изменениям в окружающей среде.
Без достаточного количества холестерина клеточные мембраны стали бы слишком жёсткими или, напротив, слишком проницаемыми, что затруднило бы нормальное функционирование клеток.
Производство гормонов
Холестерин является основным строительным блоком для многих гормонов, которые регулируют важные процессы в организме. Среди этих гормонов:
Половые гормоны. Это эстроген и тестостерон, которые влияют на развитие и функционирование половой системы, а также на репродуктивные процессы. Без холестерина наш организм не мог бы синтезировать эти важные вещества, что привело бы к нарушению половой функции и проблемам с фертильностью.
Кортизол. Этот гормон, вырабатываемый надпочечниками, играет ключевую роль в ответе на стресс. Кортизол помогает организму справляться с физическими и эмоциональными нагрузками, регулируя уровень сахара в крови, контролируя воспаление и поддерживая артериальное давление.
Эти гормоны регулируют множество процессов в организме, включая обмен веществ, настроение и уровень энергии.
Синтез витамина D
Витамин D, который необходим для здоровья костей, зубов и иммунной системы, также производится при участии холестерина. Когда наша кожа подвергается воздействию солнечных лучей, холестерин трансформируется в витамин D. Этот витамин способствует всасыванию кальция и фосфора в кишечнике, что помогает поддерживать крепость костей и снижает риск переломов и остеопороза.
Недостаток витамина D может привести к ослаблению иммунной системы, деформации костей у детей (рахит) и снижению плотности костей у взрослых (остеопороз). Таким образом, холестерин косвенно поддерживает здоровье костей и иммунную систему.
Участие в пищеварении
Холестерин необходим для синтеза желчных кислот, которые помогают нашему организму переваривать жиры. Желчные кислоты вырабатываются в печени из холестерина и затем хранятся в желчном пузыре.
Когда мы едим пищу, содержащую жиры, желчь выделяется в тонкую кишку, где она расщепляет жиры на более простые компоненты, которые организм может усвоить и использовать как источник энергии.
Без достаточного количества холестерина наш организм не смог бы эффективно переваривать жиры, что привело бы к проблемам с пищеварением и дефициту жирорастворимых витаминов (A, D, E и K).
Роль в нервной системе
Холестерин также имеет важное значение для нормальной работы нервной системы. Он помогает формировать миелин — защитную оболочку, которая окружает нервные волокна и позволяет электрическим сигналам передаваться быстро и эффективно. Этот процесс необходим для того, чтобы нервные импульсы без задержек передавались от одной клетки к другой, что позволяет нам быстро реагировать на стимулы и координировать движения.
Недостаток холестерина может привести к нарушению передачи нервных сигналов, что негативно скажется на работе нервной системы и мозговой активности.
«Хороший» и «плохой» холестерин: в чём разница?
Когда речь заходит о холестерине, часто упоминаются два его вида: «хороший» и «плохой». Но что это значит? На самом деле, холестерин сам по себе не делится на «хороший» или «плохой» — это жироподобное вещество, которое необходимо нашему организму. Эти понятия относятся к липопротеинам, транспортирующим его по кровеносной системе. Различие между этими липопротеинами и их воздействие на наше здоровье делает один тип более благоприятным, а другой — потенциально вредным.
Холестерин — жирное вещество, которое не может самостоятельно перемещаться по крови, так как кровь состоит в основном из воды. Чтобы холестерин мог циркулировать в организме, он соединяется с белками, образуя липопротеины. Именно эти липопротеины доставляют холестерин к различным органам и тканям.
Существует два основных типа липопротеинов, которые играют разную роль в нашем организме: липопротеины высокой плотности (ЛПВП) и липопротеины низкой плотности (ЛПНП).
«Хороший» холестерин — ЛПВП (липопротеины высокой плотности)
ЛПВП — это молекулы, которые переносят холестерин из тканей и органов обратно в печень, где он перерабатывается и выводится из организма. Этот процесс известен как обратный транспорт холестерина. Именно благодаря этому механизму ЛПВП называют «хорошим» холестерином — они очищают сосуды от избытка холестерина и предотвращают его накопление.
ЛПВП выполняют несколько важных функций, которые помогают снизить риск сердечно-сосудистых заболеваний:
- Удаление избытка холестерина. ЛПВП забирают холестерин, который не был использован клетками, и транспортируют его в печень для переработки. Это помогает поддерживать чистоту сосудов и предотвращает образование жировых отложений, которые могут привести к атеросклерозу.
- Защита от атеросклероза. ЛПВП препятствуют образованию холестериновых бляшек на стенках артерий, что снижает риск таких заболеваний, как инфаркт миокарда и инсульт. Чем выше уровень ЛПВП, тем больше вероятность того, что сосуды останутся чистыми и здоровыми.
- Противовоспалительное действие. Исследования показывают, что ЛПВП обладают антиоксидантными и противовоспалительными свойствами. Они защищают клетки от повреждений, вызванных окислительным стрессом, и могут уменьшать воспаление, что является важным фактором в развитии сердечно-сосудистых заболеваний.
Высокий уровень ЛПВП является хорошим показателем здоровья сердечно-сосудистой системы. Чем выше уровень ЛПВП, тем лучше организм защищён от накопления излишков холестерина в артериях.
Низкий уровень ЛПВП может привести к серьёзным проблемам со здоровьем. Когда в организме недостаточно «хорошего» холестерина, излишки «плохого» холестерина (ЛПНП) могут беспрепятственно накапливаться на стенках артерий. Это увеличивает риск атеросклероза, что, в свою очередь, может привести к инфаркту, инсульту и другим заболеваниям сердца.
«Плохой» холестерин — ЛПНП (липопротеины низкой плотности)
ЛПНП — это липопротеины, которые транспортируют холестерин из печени к различным органам и тканям организма. Холестерин необходим для формирования клеточных мембран, выработки гормонов и других жизненно важных процессов.
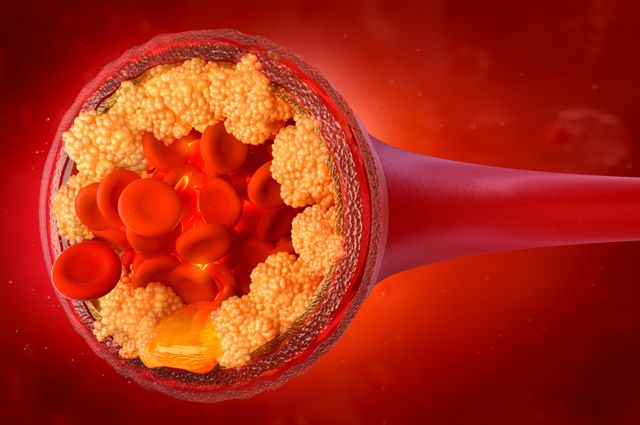
Однако, если уровень ЛПНП в крови повышается, он может начать откладываться на стенках артерий, что приводит к образованию жировых отложений, называемых бляшками. ЛПНП получает статус «плохого» холестерина именно из-за своей склонности откладываться на стенках артерий, что увеличивает риск развития сердечно-сосудистых заболеваний.
Когда в организме слишком много ЛПНП, избыток холестерина начинает оседать на внутренней поверхности артерий. Со временем эти отложения формируют твёрдые бляшки, которые сужают просвет кровеносных сосудов. Этот процесс имеет несколько опасных последствий:
- Сужение артерий. Постепенно бляшки утолщаются, сужая сосуды и препятствуя нормальному кровотоку. Это снижает приток кислорода и питательных веществ к органам, особенно к сердцу и мозгу. Если артерии, питающие сердце (коронарные артерии), сужаются, это может вызвать боль в груди (стенокардию) или даже сердечный приступ.
- Полное закупоривание артерий. Если бляшка разрывается, на её месте может образоваться тромб (сгусток крови), который полностью блокирует кровоток. Это особенно опасно, если тромб блокирует сосуды, ведущие к сердцу или мозгу. В таких случаях это может привести к инфаркту миокарда или инсульту.
- Повреждение стенок сосудов. ЛПНП, особенно в избытке, может оказывать негативное воздействие на эндотелий — внутреннюю выстилку артерий. Это повреждение способствует дальнейшему накоплению холестерина и воспалению, что ускоряет процесс образования бляшек.
Уровень ЛПНП в крови измеряется с помощью липидограммы — анализа крови, который показывает содержание различных видов липопротеинов. Нормальный уровень ЛПНП варьируется в зависимости от возраста, состояния здоровья и наличия факторов риска сердечно-сосудистых заболеваний.
Людям с повышенным риском сердечно-сосудистых заболеваний (например, пациентам с диабетом, высоким давлением или семейной предрасположенностью) рекомендуется поддерживать уровень ЛПНП ниже, чем у остальных.
Повышенный уровень ЛПНП ассоциируется с такими состояниями, как:
- Атеросклероз — накопление жировых отложений на стенках сосудов, которые приводят к их сужению и ухудшению кровообращения.
- Инфаркт миокарда — когда кровоток к сердцу перекрывается, что вызывает повреждение сердечной мышцы.
- Инсульт — когда кровоток к мозгу блокируется, что приводит к повреждению клеток мозга.
- Периферическая артериальная болезнь — снижение кровотока к конечностям, что может вызывать боли и даже гангрену в тяжёлых случаях.
Липопротеины низкой плотности (ЛПНП), или «плохой» холестерин, играют важную роль в транспортировке холестерина по организму, но их избыток может быть опасен для здоровья.
Как измеряется уровень холестерина?
Измерение уровня холестерина — это важный шаг в оценке состояния сердечно-сосудистой системы и выявлении рисков заболеваний, таких как атеросклероз, инфаркт и инсульт.
Для того чтобы узнать уровень холестерина в организме, проводится специальный анализ крови, называемый липидограмма. Этот тест помогает определить, насколько здоров баланс между различными типами липопротеинов и как они влияют на сердце и сосуды. Давайте разберём, как происходит этот процесс и что означают результаты.
Липидограмма — это лабораторное исследование крови, которое помогает оценить уровень различных типов холестерина и других липидов (жиров) в крови. Она даёт более полную картину липидного профиля, чем простой анализ на общий холестерин.
Основные параметры, которые измеряются в липидограмме:
- Общий холестерин — общий уровень холестерина в крови. Этот показатель включает все виды холестерина, включая ЛПВП (хороший) и ЛПНП (плохой).
- ЛПНП (липопротеины низкой плотности) — уровень «плохого» холестерина. Повышенный уровень ЛПНП может привести к образованию бляшек на стенках артерий, что повышает риск сердечно-сосудистых заболеваний.
- ЛПВП (липопротеины высокой плотности) — уровень «хорошего» холестерина. ЛПВП помогает удалять излишки холестерина из кровотока и защищает сосуды от атеросклероза.
- Триглицериды — тип жиров, которые содержатся в крови. Высокий уровень триглицеридов может также способствовать развитию сердечных заболеваний, особенно если они сопровождаются высоким уровнем ЛПНП и низким ЛПВП.
Перед сдачей анализа на холестерин важно соблюдать несколько рекомендаций, чтобы результаты были точными. В большинстве случаев врачи рекомендуют воздержаться от приёма пищи за 9-12 часов до сдачи крови, так как употребление пищи может временно изменить уровень липидов в крови.
Избегайте алкоголя. Алкоголь может повышать уровень триглицеридов, поэтому за 24 часа до анализа лучше его исключить. Следует отказаться от курения и физической активности. Эти факторы могут также влиять на уровень холестерина, поэтому в день анализа желательно их избегать.
Анализ крови на холестерин является простой и быстрой процедурой. Врач или медсестра берут небольшое количество крови из вены (обычно из руки). Затем кровь отправляется в лабораторию для анализа. В некоторых случаях могут использовать экспресс-тесты, которые дают результаты в течение нескольких минут, однако для точного определения всех липидных показателей предпочтительно лабораторное исследование.
Нормы уровня холестерина в крови
Результаты липидограммы помогают врачу оценить состояние сердечно-сосудистой системы и необходимость изменений в образе жизни или лечения.
Общий холестерин:
- Оптимальный уровень — менее 5,2 ммоль/л (менее 200 мг/дл).
- Погранично высокий — 5,2–6,2 ммоль/л (200–239 мг/дл).
- Высокий — более 6,2 ммоль/л (240 мг/дл и выше).
ЛПНП («плохой» холестерин):
- Оптимальный уровень — менее 2,6 ммоль/л (100 мг/дл).
- Погранично высокий — 2,6–3,3 ммоль/л (100–129 мг/дл).
- Высокий — 3,4–4,1 ммоль/л (130–159 мг/дл).
- Очень высокий — более 4,1 ммоль/л (160 мг/дл и выше).
ЛПВП («хороший» холестерин):
- Низкий уровень (фактор риска) — менее 1,0 ммоль/л (40 мг/дл) для мужчин и менее 1,2 ммоль/л (50 мг/дл) для женщин.
- Оптимальный уровень — 1,3 ммоль/л (50 мг/дл) и выше.
Триглицериды:
- Нормальный уровень — менее 1,7 ммоль/л (150 мг/дл).
- Погранично высокий — 1,7–2,2 ммоль/л (150–199 мг/дл).
- Высокий — 2,3–5,6 ммоль/л (200–499 мг/дл).
- Очень высокий — более 5,6 ммоль/л (500 мг/дл).
Высокий уровень общего холестерина и ЛПНП может свидетельствовать о повышенном риске атеросклероза, сердечных приступов и инсульта. В таком случае могут быть рекомендованы изменения в диете, физическая активность и, при необходимости, лекарства.
Если уровень «хорошего» холестерина ниже нормы, это также увеличивает риск сердечно-сосудистых заболеваний, так как организм не может эффективно удалять излишки холестерина из крови.
Высокий уровень триглицеридов может свидетельствовать о наличии метаболических нарушений, таких как ожирение, диабет или проблемы с печенью. В таком случае также могут быть назначены дополнительные обследования и рекомендации по изменению образа жизни.
Как часто нужно измерять уровень холестерина?
Частота измерения уровня холестерина зависит от вашего возраста, состояния здоровья и факторов риска. Как правило, врачи рекомендуют сдавать анализы не реже одного раза в год. При высоком уровне холестерина важен контроль, поэтому проверять показатели нужно чаще — раз в 3-6 месяцев.
Какие последствия бывают при высоком уровне холестерина?
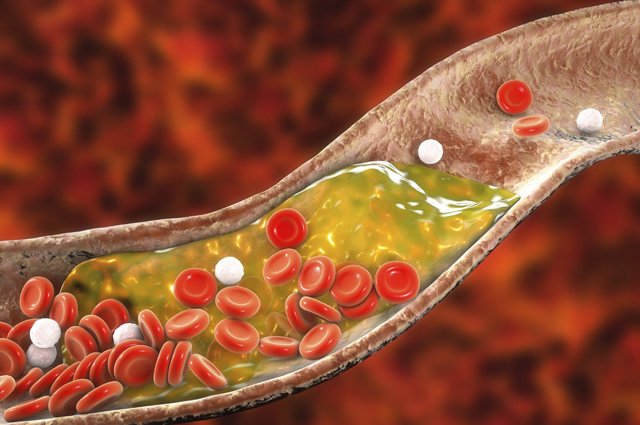
Одним из наиболее серьёзных последствий высокого уровня холестерина является атеросклероз. Это состояние, при котором холестерин накапливается на стенках артерий в виде жировых отложений, или бляшек. Эти бляшки со временем утолщаются и сужают просвет сосудов, затрудняя нормальный кровоток.
В начальных стадиях атеросклероз может не проявлять никаких симптомов, однако со временем сужение сосудов начинает сказываться на кровоснабжении органов и тканей, что ведёт к ухудшению их работы. Когда артерии, ведущие к сердцу, сужаются из-за отложений холестерина, это может привести к развитию ишемической болезни сердца. Это состояние возникает, когда сердце не получает достаточного количества кислорода и питательных веществ из-за недостаточного кровоснабжения.
Одним из первых признаков ишемической болезни может быть боль в груди, известная как стенокардия. Если ишемия усиливается, это может закончиться более серьёзным осложнением — инфарктом миокарда. Инфаркт возникает, когда кровоток к сердечной мышце полностью прекращается, что приводит к повреждению тканей сердца. Это состояние требует немедленной медицинской помощи и может привести к летальному исходу. Высокий уровень холестерина также влияет на кровоснабжение мозга. Когда холестериновые бляшки блокируют артерии, ведущие к мозгу, это может привести к инсульту. Инсульт происходит, когда участок мозга лишается кровоснабжения, что приводит к гибели клеток мозга.
Последствия инсульта могут быть различными — от нарушения речи и координации движений до полной или частичной парализации тела. Как и в случае с инфарктом, инсульт требует срочной медицинской помощи, а его последствия могут оставаться на всю жизнь.
Помимо сердца и мозга, высокий уровень холестерина может также негативно сказываться на кровоснабжении конечностей, вызывая периферическую артериальную болезнь. Это состояние возникает, когда кровоток к рукам или ногам затрудняется из-за атеросклероза артерий. Одним из первых симптомов этого заболевания может быть боль или судороги в ногах во время ходьбы, которая проходит после кратковременного отдыха. В тяжёлых случаях периферическая артериальная болезнь может привести к гангрене и необходимости ампутации конечности.
Не только крупные артерии, но и мелкие сосуды страдают от высокого уровня холестерина. Повышенный уровень холестерина может вызывать повреждение сосудов в почках, что может привести к развитию почечной недостаточности. Когда кровоснабжение почек нарушено, они перестают эффективно фильтровать кровь и выводить отходы и лишнюю жидкость из организма. Это состояние может потребовать проведения диализа или даже трансплантации почки.
Кроме того, существует связь между высоким уровнем холестерина и развитием гипертонии (повышенного артериального давления). Атеросклероз приводит к сужению сосудов, что повышает сопротивление кровотоку и заставляет сердце работать интенсивнее. Постоянное повышенное давление на стенки сосудов ослабляет их, увеличивая риск их повреждения и возникновения таких осложнений, как инфаркт и инсульт.
Не стоит забывать и о влиянии высокого уровня холестерина на общий обмен веществ в организме. Люди с высоким уровнем холестерина часто страдают от метаболического синдрома — состояния, включающего повышенное давление, избыточный вес, инсулинорезистентность и высокий уровень триглицеридов. Все эти факторы увеличивают риск развития диабета 2-го типа, сердечно-сосудистых заболеваний и инсульта.
Важно понимать, что высокий уровень холестерина может оставаться незамеченным на протяжении многих лет. Большинство людей не испытывают никаких симптомов, пока не разовьются серьёзные осложнения. Именно поэтому регулярные проверки уровня холестерина, особенно после 40 лет или при наличии факторов риска, таких как наследственная предрасположенность, неправильное питание или малоподвижный образ жизни, играют важную роль в профилактике.
Причины изменения уровня холестерина
Изменения уровня холестерина зависят от многих факторов, которые могут быть как внутренними, так и внешними.
Одной из основных причин повышения уровня холестерина является питание. То, что мы едим каждый день, оказывает огромное влияние на баланс липопротеинов в крови. Продукты, богатые насыщенными жирами и трансжирами, такие как красное мясо, сливочное масло, фастфуд и выпечка, способствуют увеличению «плохого» холестерина (ЛПНП).
С другой стороны, включение в рацион полезных жиров, которые содержатся в рыбе, орехах и растительных маслах, помогает поддерживать уровень «хорошего» холестерина (ЛПВП), который способствует удалению избытка холестерина из организма. Таким образом, изменения в рационе могут как повысить, так и снизить уровень холестерина, что делает питание одним из важнейших факторов контроля этого показателя.
Еще одним важным фактором, влияющим на уровень холестерина, является физическая активность. Малоподвижный образ жизни может привести к накоплению «плохого» холестерина и снижению уровня «хорошего». Когда человек не двигается, его организм не сжигает достаточное количество калорий, что способствует накоплению жира и холестерина в крови. Регулярные физические нагрузки, напротив, помогают увеличить уровень ЛПВП и снизить ЛПНП, поддерживая сосуды в здоровом состоянии. Физическая активность ускоряет обмен веществ, что способствует переработке и выводу холестерина, а также предотвращает его накопление.
Важную роль в изменении уровня холестерина играют генетические факторы. Некоторые люди могут вести здоровый образ жизни, правильно питаться и заниматься спортом, но все равно страдать от высокого уровня холестерина. Это может быть связано с наследственностью. Генетика определяет, как организм перерабатывает холестерин, и у некоторых людей печень может производить его в избытке, даже если в рационе мало жиров. Это состояние называется семейной гиперхолестеринемией и требует медицинского наблюдения и коррекции.
Стресс — ещё один фактор, который может влиять на уровень холестерина. В моменты стресса организм вырабатывает гормоны, такие как кортизол, которые могут влиять на обмен веществ и увеличивать выработку холестерина в печени. Хронический стресс также может привести к изменениям в образе жизни, например, к перееданию, употреблению фастфуда или алкоголя, что в свою очередь негативно сказывается на уровне холестерина. Важно уметь управлять стрессом, чтобы минимизировать его воздействие на здоровье.
Еще один фактор, который часто недооценивается, — это возраст и гормональные изменения. У мужчин уровень холестерина начинает повышаться примерно с 45 лет, а у женщин он значительно увеличивается после наступления менопаузы. Это связано с изменениями в гормональном фоне, которые влияют на переработку жиров в организме. Эстрогены, которые до менопаузы защищают женщин от повышения уровня ЛПНП, после снижения их уровня перестают оказывать этот защитный эффект, что ведет к повышению риска сердечно-сосудистых заболеваний.
Вредные привычки, такие как курение и чрезмерное употребление алкоголя, также могут способствовать изменению уровня холестерина. Курение снижает уровень «хорошего» холестерина и способствует повреждению сосудов, что создает условия для отложения бляшек. Алкоголь в больших количествах увеличивает уровень триглицеридов — ещё одного типа жира, который может негативно сказаться на здоровье сердца. При этом умеренное потребление алкоголя, например, одного бокала красного вина в день, наоборот, может помочь повысить уровень ЛПВП, но здесь важно знать меру.
Наконец, состояние здоровья в целом также может влиять на уровень холестерина. Хронические заболевания, такие как диабет и гипотиреоз, могут нарушать баланс липидов в крови. При диабете высокие уровни сахара в крови способствуют повреждению сосудов и увеличению ЛПНП, в то время как гипотиреоз замедляет обмен веществ, что может привести к накоплению холестерина. Лечение этих заболеваний и контроль их симптомов могут помочь нормализовать липидный профиль.
Как снизить уровень холестерина?
Хорошая новость заключается в том, что уровень холестерина можно контролировать и снижать. Это возможно как при помощи изменений в образе жизни, так и с использованием лекарственных средств.
Изменение питания — первый шаг к снижению холестерина
Питание играет ключевую роль в контроле уровня холестерина. Некоторые продукты могут способствовать повышению ЛПНП, а другие помогают его снижать.
Ограничьте потребление насыщенных жиров и трансжиров. Насыщенные жиры, содержащиеся в жирном мясе, сливочном масле, сыре и молочных продуктах с высоким содержанием жира, увеличивают уровень «плохого» холестерина. Трансжиры, которые часто встречаются в выпечке и фастфуде, также вредны для здоровья сосудов.
Включите в рацион больше клетчатки. Овощи, фрукты, бобовые и цельнозерновые продукты — это источники растворимой клетчатки, которая помогает снизить уровень ЛПНП. Клетчатка связывает холестерин в кишечнике и выводит его из организма.
Употребляйте полезные жиры. Замена насыщенных жиров на мононенасыщенные и полиненасыщенные жирные кислоты может значительно снизить уровень холестерина. Полезные жиры содержатся в оливковом масле, авокадо, орехах и жирной рыбе (лосось, тунец, скумбрия), богатой омега-3 жирными кислотами.
Физическая активность и её влияние на холестерин
Регулярные физические упражнения являются неотъемлемой частью снижения уровня холестерина. Физическая активность помогает увеличивать количество «хорошего» холестерина (ЛПВП), который способствует выведению ЛПНП из организма, а также улучшает общее состояние сердечно-сосудистой системы.
Начните с регулярной ходьбы. Даже 30 минут умеренной активности, такой как ходьба, пять раз в неделю могут оказать значительное влияние на уровень холестерина.
Занимайтесь кардиотренировками. Бег, плавание, езда на велосипеде или другие аэробные упражнения помогают ускорить обмен веществ и способствуют снижению уровня ЛПНП. В дополнение к ним добавьте силовые программы. Упражнения с отягощениями также могут помочь контролировать вес и улучшить липидный профиль, что способствует снижению холестерина.
Контроль веса — важный аспект в борьбе с холестерином
Избыточный вес и ожирение тесно связаны с повышением уровня ЛПНП и снижением уровня ЛПВП. Даже небольшая потеря веса может существенно улучшить липидный профиль и снизить уровень холестерина.
Потеря даже 5-10% массы тела может значительно улучшить показатели холестерина. Важно, чтобы снижение веса происходило постепенно, с акцентом на здоровое питание и физическую активность.
Употребляйте меньше калорий, чем вы сжигаете в течение дня. Это поможет контролировать вес и снизить уровень «плохого» холестерина.
Избавление от вредных привычек
Некоторые привычки, такие как курение и чрезмерное употребление алкоголя, могут негативно сказываться на уровне холестерина. Избавление от этих вредных привычек поможет не только снизить уровень ЛПНП, но и улучшить общее состояние здоровья.
Курение снижает уровень «хорошего» холестерина (ЛПВП) и способствует образованию бляшек на стенках сосудов. Отказ от курения может быстро улучшить липидный профиль и снизить риск сердечно-сосудистых заболеваний.
В небольших дозах алкоголь может повышать уровень ЛПВП, но его избыток негативно влияет на уровень триглицеридов и общее состояние здоровья. Рекомендуется ограничить потребление алкоголя: для мужчин — не более двух порций в день, для женщин — не более одной.
Снижение стресса
Стресс может оказывать влияние на уровень холестерина. Когда мы находимся в состоянии стресса, наш организм вырабатывает больше гормонов, таких как кортизол, которые могут повышать уровень ЛПНП и триглицеридов.
Медитация, йога, дыхательные упражнения и техники релаксации могут помочь справляться со стрессом, что положительно скажется на уровне холестерина.
Важно находить время для отдыха, чтобы не допускать хронического стресса, который негативно влияет на здоровье.
Регулярные медицинские осмотры
Важно регулярно проверять уровень холестерина в крови, особенно если у вас есть факторы риска, такие как возраст, наследственная предрасположенность или наличие хронических заболеваний. Регулярные осмотры помогут вовремя выявить проблемы и принять необходимые меры для контроля уровня холестерина.
Лекарственная терапия
Иногда изменения в образе жизни и БАДы могут быть недостаточны для нормализации уровня холестерина, особенно если причиной являются генетические факторы. В таких случаях врачи могут назначить более серьёзное медикаментозное лечение. Рассмотрим лекарства для коррекции уровня холестерина.
Статины — это группа лекарственных препаратов, которые используются для снижения уровня холестерина в крови, особенно «плохого» холестерина. Они являются одним из наиболее эффективных средств для предотвращения сердечно-сосудистых заболеваний, таких как инфаркт миокарда и инсульт. Эти препараты назначаются миллионам людей по всему миру, особенно тем, у кого повышен риск развития заболеваний сердца и сосудов.
Основной механизм действия статинов заключается в подавлении активности фермента ГМГ-КоА-редуктазы (Гидроксиметилглутарил-коэнзим А редуктазы). Этот фермент находится в печени и участвует в процессе синтеза холестерина. Статины блокируют его работу, что приводит к снижению выработки холестерина в печени.
Печень реагирует на это снижение, «забирая» больше холестерина из крови, что и приводит к общему снижению уровня ЛПНП в кровеносной системе. Это уменьшает риск образования холестериновых бляшек на стенках артерий, которые могут сужать сосуды и вызывать сердечно-сосудистые заболевания.
Врачи назначают статины людям, у которых существует повышенный риск сердечно-сосудистых заболеваний. Это может быть вызвано несколькими факторами:
- Высокий уровень ЛПНП. Когда диета и физическая активность недостаточны для снижения уровня «плохого» холестерина, статины могут стать необходимостью.
- Наличие сердечно-сосудистых заболеваний. Людям, которые уже перенесли инфаркт, инсульт или имеют диагностику атеросклероза, статины помогают предотвратить рецидивы заболеваний.
- Предрасположенность. Если у человека есть семейная гиперхолестеринемия (наследственная предрасположенность к высокому уровню холестерина), статины могут назначаться для долгосрочного контроля уровня ЛПНП.
- Диабет. У людей с диабетом повышен риск сердечно-сосудистых заболеваний, и статины могут помочь снизить этот риск.
Для достижения наилучшего результата приём статинов должен быть регулярным и согласно рекомендациям врача. Обычно их принимают один раз в день, лучше вечером, поскольку ночью синтез холестерина в организме наиболее активен. Важно не прекращать приём статинов без консультации с врачом, даже если уровень холестерина нормализовался. Прерывание приёма может привести к возобновлению синтеза холестерина и повышению риска сердечно-сосудистых заболеваний.
Фибраты — это группа препаратов, которые применяются для снижения уровня триглицеридов и повышения уровня «хорошего» холестерина. Хотя их основное действие направлено на уменьшение концентрации триглицеридов, фибраты также могут влиять на уровень холестерина.
Механизм действия фибратов связан с активацией специальных рецепторов в печени, называемых PPAR-α (пероксисомные пролифераторы-активируемые рецепторы альфа). Эти рецепторы регулируют обмен липидов и стимулируют расщепление триглицеридов. В результате этого действия уровень триглицеридов в крови снижается, а уровень ЛПВП может увеличиваться.
Фибраты обычно назначаются людям с повышенным уровнем триглицеридов, особенно если этот показатель не удаётся нормализовать при помощи диеты и физических упражнений. Также фибраты могут быть назначены пациентам с низким уровнем ЛПВП, что помогает снизить риск сердечно-сосудистых заболеваний.
Наиболее распространённые препараты группы фибратов включают Гемфиброзил, Фенофибрат, Безафибрат. Хотя фибраты обычно хорошо переносятся, они могут вызывать некоторые побочные эффекты.
Ниацин, также известный как витамин B3 или никотиновая кислота, является ещё одним средством для коррекции уровня липидов в крови. Ниацин участвует во многих процессах в организме, включая метаболизм жиров и углеводов. В высоких дозах он может снижать уровень холестерина и триглицеридов, а также повышать уровень ЛПВП.
Основное действие ниацина заключается в его способности блокировать выработку липопротеинов очень низкой плотности (ЛПОНП) в печени, которые являются предшественниками ЛПНП («плохого» холестерина). Благодаря этому снижается уровень ЛПНП, одновременно повышается концентрация ЛПВП, что улучшает липидный профиль и снижает риск атеросклероза.
Ниацин может назначаться пациентам с широким спектром нарушений липидного обмена. Он особенно эффективен в ситуациях, когда необходимо одновременно снизить уровень триглицеридов, ЛПНП и повысить ЛПВП.
Ниацин доступен в различных формах. Например, никотиновая кислота в таблетках. В лечебных дозах используется как препарат для коррекции липидного обмена. Существуют формы с замедленным высвобождением. Ниацин с медленным высвобождением уменьшает вероятность побочных эффектов, таких как покраснение кожи и жжение, однако может чаще вызывать нарушения функции печени.
Фибраты и ниацин могут назначаться как самостоятельные препараты, но чаще их используют в комбинации с другими лекарствами, такими как статины. Однако сочетание препаратов должно контролироваться врачом, так как некоторые комбинации могут увеличивать риск побочных эффектов, например, миопатии при совместном применении фибратов и статинов.
Ингибиторы абсорбции холестерина — это класс лекарственных препаратов, которые помогают снизить уровень холестерина в крови, блокируя его всасывание в кишечнике. Эти препараты особенно эффективны для людей, которые не могут достичь нужного уровня холестерина с помощью одной только диеты или физической активности. Они могут использоваться как самостоятельно, так и в сочетании с другими средствами, такими как статины, для улучшения липидного профиля.
Наиболее известным и часто назначаемым препаратом этой группы является эзетимиб.
В отличие от статинов, которые снижают выработку холестерина в печени, ингибиторы абсорбции холестерина направлены на уменьшение всасывания холестерина в кишечнике. Примерно 20-30% холестерина, присутствующего в организме, поступает из пищи, в то время как остальной синтезируется печенью. Ингибиторы абсорбции холестерина блокируют специфический белок в стенке тонкого кишечника — NPC1L1 (Niemann-Pick C1-Like 1), который отвечает за транспорт холестерина из пищи в кровоток.
За счет снижения всасывания холестерина из пищи, печень начинает забирать больше холестерина из крови для выполнения своих функций, что приводит к снижению уровня «плохого» холестерина (ЛПНП) в организме.
Ингибиторы абсорбции холестерина чаще всего назначают в следующих случаях:
- Непереносимость статинов. Статины — это основное средство для снижения уровня холестерина, но они могут вызывать побочные эффекты, такие как мышечные боли. Для людей, которые не могут принимать статины или имеют побочные эффекты, ингибиторы абсорбции холестерина могут быть хорошей альтернативой.
- Дополнение к статинам. В некоторых случаях уровень холестерина не удаётся снизить достаточно с помощью статинов. В таких ситуациях ингибиторы абсорбции холестерина могут быть назначены вместе со статинами для достижения более выраженного эффекта.
- Семейная гиперхолестеринемия. Люди с генетической предрасположенностью к высокому уровню холестерина могут требовать более интенсивного лечения. Ингибиторы абсорбции холестерина могут быть частью комплексной терапии для таких пациентов.
Ингибиторы абсорбции холестерина могут снижать уровень ЛПНП на 15-20% при использовании в качестве монотерапии. Однако в комбинации со статинами эффект может быть значительно выше, снижая уровень ЛПНП на 35-60%. Это делает их эффективным дополнением к лечению, особенно у пациентов с высоким риском сердечно-сосудистых заболеваний. 
Вопросы и ответы
Как узнать свой уровень холестерина?
Узнать уровень холестерина можно с помощью анализа крови, который называется липидограмма. Этот тест измеряет общее количество холестерина, а также уровни «хорошего» (ЛПВП) и «плохого» (ЛПНП) холестерина, а также триглицеридов — ещё одного типа жиров в крови.
Липидограмма даёт полное представление о липидном профиле пациента и позволяет врачам оценить риск сердечно-сосудистых заболеваний. Для получения точных результатов обычно рекомендуется сдавать анализ на голодный желудок.
Какие продукты могут помочь снизить уровень холестерина?
Для снижения уровня холестерина рекомендуется включать в рацион продукты, которые помогают улучшить липидный профиль:
- Овсянка и цельнозерновые продукты, богатые растворимой клетчаткой, которая снижает уровень ЛПНП.
- Рыба, особенно жирная (лосось, скумбрия, тунец), богатая омега-3 жирными кислотами, которые снижают уровень триглицеридов.
- Орехи и семена, которые содержат полезные жиры, повышающие ЛПВП и снижающие ЛПНП.
- Оливковое масло, богатое мононенасыщенными жирами, которые способствуют улучшению уровня холестерина.
- Фрукты и овощи, такие как яблоки, апельсины и брокколи, также богаты клетчаткой и антиоксидантами.
Источники
Регистр лекарственных средств России РЛС®
Патофизиология липидного обмена [Текст] : учебное пособие / под ред. А. П. Ястребова; ГБОУ ВПО УГМУ Минздрава России. — Екатеринбург :Издательство УГМУ, 2016, — 60 с. ISBN 978-5-89895-777-3.
Тюрюмин Я.Л., Шантуров В.А, Тюрюмина Е. Э.: «Физиология обмена холестерина» // Acta Biomedica Scientifica, 2012
Клинические рекомендации РФ — Нарушения липидного обмена — 2023-2024-2025 (15.02.2023)
Сергиенко И.В.: «Российские клинические рекомендации по нарушению липидного обмена 2024. Что нового?» // РМЖ, 2023
Васильев А.П., Стрельцова Н.Н. Холестерин, его биологическое значение. Атеросклероз. Статинотерапия (Часть 1) // Сибирский журнал клинической и экспериментальной медицины. 2022;37(1):27—35.
В.Е. Веровский, О.В. Островский, А.А. Панина, Е.А. Няхина, И.Г. Шушкова: «Сравнительный анализ результатов прямого измерения и расчетного определения холестерина липопротеидов низкой плотности» // Атеросклероз и дислипидемии, 2024
Дородных И.А., Маль Г.С: «Гиполипидемическая терапия: доказанная эффективность и новые перспективы» // Вестник науки, 2024