Инфаркт можно предотвратить. Как это сделать, рассказывает профессор кафедры клинической лабораторной диагностики Российской медицинской академии последипломного образования Александр Польевич Ройтман.
Гормоны — враги и защитники
Многим хорошо известно, что у инфарктов есть три главных фактора риска: возраст, мужской пол и наследственность.

С первым и третьим всё ясно. Второй тоже имеет своё объяснение. У мужчины гораздо раньше наступает атеросклероз сосудов из-за нарушения обменных процессов. В пособниках этих проблем — мужские половые гормоны андрогены. А у женщины неприятный процесс просто откладывается до поры до времени, потому что её защищают половые гормоны — эстрогены. И, пока женщина находится в активном репродуктивном периоде, сердечно-сосудистые заболевания ей грозят мало (если только не унаследовала она больное сердце от родителей и не принимала оральные контрацептивы, которые изменяют гормональный фон). Чаще всего женщина начинает жаловаться на сердце лишь во время менопаузы, когда в организме снижается эстрогенная активность.
Кто заботится о сердце?
Но есть ещё и другая группа рисков — так называемых поведенческих. Как вы думаете, у кого выше риск развития инфаркта: у бедного или у богатого? Оказывается, у бедняка. Наблюдения, проведённые в США, обнаружили, что чем больше среднегодовой доход в семье, тем ниже вероятность того, что у её членов в ближайшие десять лет разовьются инфаркты и инсульты. Потому что у богатых людей больше возможностей соблюдать правильный образ жизни. Они скорее купят абонемент в фитнесклуб, будут активнее двигаться. При наличии денег легче придерживаться стиля здорового питания — отказаться от фастфуда, сесть на разгрузочную диету, включить в рацион полезные продукты, нужные для безупречной работы сердца. А ещё у обеспеченного пациента всегда есть возможность вовремя навестить кардиолога и провести необходимые исследования.
Правда, есть фактор риска, от которого трудно уберечься человеку с любыми доходами, — это стресс. Современный человек живёт в условиях хронического стресса, а гормоны, выделяемые в этом состоянии, оказывают воздействие, противоположное инсулину, понижающего показатель сахара. Состояние постоянного, повышенного уровня глюкозы в крови приводит к нарушению многих обменных процессов и развитию метаболических болезней, следствие которых — опять же инфаркт.
О чём говорит высокий холестерин?
Как же распознать угрозу предстоящего инфаркта? Многие пациенты считают, что достаточно контролировать уровень общего холестерина — и проблемы можно избежать. На самом деле не так всё просто. Одна и та же цифра в 5 ммоль/л у 30‑летней женщины и 70‑летнего курящего мужчины с артериальной гипертензией говорит о разной степени риска для развития инфаркта. Врач не должен упустить того, что мужчине нужна срочная помощь. Разнятся и назначения, которые сделает кардиолог для человека, у которого до этого не было проблем с сердцем, и для пациента, который уже перенёс инфаркт или инсульт или у него были операции на сердце (аортокоронарное шунтирование, ангиопластика) или он страдает гипертонической болезнью, сахарным диабетом... Несмотря на то, что показатели
у них будут одинаковыми, лечение будет отличаться. Первичная профилактика — это уменьшение риска возникновения инсульта или инфаркта у здоровых людей, у которых нет никаких жалоб, нет симптомов, есть только факторы риска. А вторичная профилактика — это снижение осложнений у людей, которые уже страдают сердечно-сосудистыми заболеваниями.Когда приходит результат из лаборатории, то на бланке исследования есть колонка, где прописан показатель, который считается «нормой» для здоровых. Но эта цифра не должна служить для врача ориентиром, если его пациент — человек, находящийся на вторичной профилактике. Например, тот же холестерин. 5,2 ммоль/л — верхняя граница нормы, а для человека, перенёсшего инсульт или инфаркт, это уже тревожный звонок — требуется серьёзное медикаментозное вмешательство. Точно так же обстоит дело и с остальными показателями.
Правда фраза «У вас высокий уровень холестерина» из уст врачей сегодня уже не звучит как приговор. В последнее время появились исследования, доказавшие, что прямой связи между повышенным уровнем холестерина и сердечно-сосудистыми заболеваниями нет. Сомнения по этому поводу существовали всегда, но в конце 90‑х прошлого века научные исследования предоставили неожиданные данные. Оказалось, что у половины пациентов, страдающих от сердечно-сосудистых заболеваний, инфаркт и инсульт возникают при нормальных показателях липидного обмена. Появился даже термин «нормолипидемический пациент», т.е. у такого больного все липидные показатели в норме, а проблемы с сердцем и сосудами есть. Новая концепция, которой придерживаются сегодняшние медики, говорит: эти нормальные показатели необязательно свидетельствуют о том, что атеросклероза нет. Высокий холестерин — всего лишь один из факторов риска атеросклероза, хотя и достаточно весомый.
Инфаркт с пометкой «срочно»
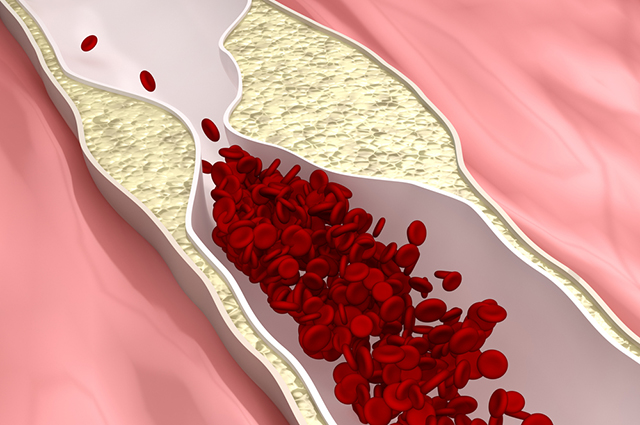
Болезнь действует стремительно. Изменения в сосудистой стенке приводят к тому, что меняется её эластичность, сужается просвет сосуда. Сначала развивается ишемия (уменьшается кровоснабжение), а затем в какой-то момент бляшка разрывается, на пути току крови образуется тромб, он полностью перекрывает просвет сосуда и вызывает некроз участка миокарда. Инфаркт опасен тем, что, если в первые 6–12 часов после прекращения кровотока не восстановить кровоснабжение в зоне миокарда, сердце может остановиться вовсе.

Но даже если инфаркт случился, он не должен быть фатальным. У врачей есть несколько вариантов лечения, позволяющих не допустить того, чтобы человек погиб. Можно восстановить кровоснабжение по тому сосуду, который закрылся тромбом, применив тромболизис (то есть растворить тромб). Другой способ — восстановить проходимость сосуда хирургическим методом, поставив стент. Для этого вводится через артерию специальное устройство, которое в нужном месте раскрывается, как «зонтик», и таким образом расширяет и укрепляет сосудистую стенку, восстанавливая по ней кровоснабжение. Третий метод — аортокоронарное шунтирование. Суть его состоит в том, что в тех артериях, где нарушен кровоток, создаются новые обходные пути. Это делается с помощью здоровых сосудов, которые присоединяют к коронарным артериям.
Причём чем раньше поставлен диагноз и начато лечение, тем лучше прогноз выживаемости. Спасти человека возможно, если врачи действуют незамедлительно — открывают просвет сосуда. Но как уложиться в отведённое «окошко» в 6–12 часов, если поставить диагноз «инфаркт» не всегда удаётся. 30% инфарктов проходит без боли, тошноты, рвоты, головокружения. В четвёртой части случаев нет даже изменений на электрокардиограмме!
Такие важные тропонины
Но всё же поймать инфаркт можно. Больше всего при диагностике сердечной катастрофы современные специалисты доверяют кардиомаркерам. Существуют тропонины, особые белки клеток. Они появляются в крови при любых повреждениях сердечной мышцы. Их cчитают маркерами некроза миокарда — по их наличию можно определить степень поражения сердца. При любом повреждении сердца они первыми появляются в крови.

Эти кардиомаркеры были ообнаружены в конце XX века. И теперь кардиологи знают, что повышенный уровень тропонина свидетельствует о развитии инфаркта. Но тропонин часто повышается и при интенсивных физических нагрузках, воспалениях, хронической сердечной недостаточности. Поэтому для точной картины у пациентов необходимо определять его концентрацию с особой точностью — высокочувствительный тропонин I. Анализ на тропонин I рекомендуется делать в динамике через 3 часа пациентам с ишемической болезнью сердца и приступом стенокардии. Можно определять тропонин даже в машине «скорой помощи», используя экспресс-тесты. А это значит, что сразу по прибытии в стационар пациенту можно оказать верную помощь и спасти жизнь. Современная техника позволяет определить тропонин в очень низкой концентрации.
Кроме того, есть ещё один важный показатель, открытый недавно, — высокочувствительный С‑реактивный белок. В последние годы появилось немало данных о том, что его повышенный уровень говорит о высоком риске осложнений сердечных заболеваний.
Из других рекомендаций медицинской науки — расчёт уровня холестерина невысокой плотности. Для постановки диагноза этот сравнительно новый подход считается более информативным, чем определение только общего холестерина, холестерина высокой и низкой плотности. Именно он и помогает выявить активный атеросклероз.
Так что сегодня у врачей появилось гораздо больше шансов «поймать» инфаркт, а значит, сохранить жизнь пациентам.