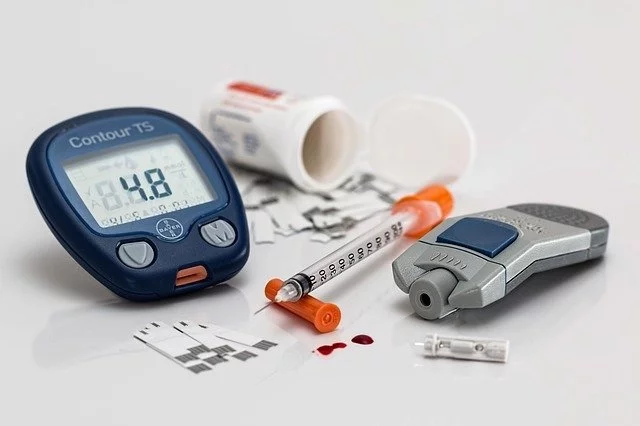
Рассказываем про основные группы лекарств, применяемых при диабете 1-го и 2-го типов, их механизмы действия и отличия.
Общее представление о диабете
Диабет — это хроническое заболевание, связанное с нарушением обмена глюкозы, основного источника энергии для организма. Глюкоза поступает в кровь из пищи и служит топливом для всех клеток. Но для её усвоения необходим гормон инсулин, вырабатываемый поджелудочной железой. Когда какой-то из этих этапов нарушен, уровень сахара в крови повышается, что приводит к различным осложнениям.
Диабет занимает одно из первых мест среди причин развития таких серьёзных осложнений, как слепота, почечная недостаточность, сердечные приступы, инсульты и ампутации нижних конечностей.
 По данным ВОЗ с 1980 по 2014 год количество людей с этим диагнозом увеличилось более чем в четыре раза — с 108 миллионов до 422 миллионов. Особенно тревожна тенденция роста заболеваемости в странах с низким и средним уровнем дохода, где доступ к медицинским услугам и лечению может быть ограничен.
По данным ВОЗ с 1980 по 2014 год количество людей с этим диагнозом увеличилось более чем в четыре раза — с 108 миллионов до 422 миллионов. Особенно тревожна тенденция роста заболеваемости в странах с низким и средним уровнем дохода, где доступ к медицинским услугам и лечению может быть ограничен.
Семёнова Екатерина, фармацевт
Симптомы диабета включают жажду, частое мочеиспускание, необъяснимую потерю веса, повышенную утомляемость и нарушение зрения. Эти признаки связаны с высоким уровнем сахара в крови, который не может быть поглощен клетками без инсулина или при его недостатке.
Важно понимать, что диабет требует постоянного внимания и контроля. Лечение включает не только приём лекарств, но и изменение образа жизни. Правильный подход к управлению диабетом позволяет жить достаточно комфортно, без неприятных осложнений.
Лекарства от диабета
- Инвокана — таблетки, блокирующие SGLT2, из-за чего почки выводят больше глюкозы с мочой. Это снижает уровень сахара в крови за счёт механизма, не связанного с инсулином. Усиленное выведение глюкозы создаёт мочегонный эффект. Отпускается по рецепту.
- Актрапид НМ — раствор для инъекций, инсулин короткого действия. Начинает действовать через 30 минут после введения. Максимальный эффект наблюдается через 1-3 часа. Продолжительность действия — до 8 часов. Отпускается по рецепту.
- Росинсулин Аспарт Р — раствор для подкожного и внутривенного введения. Аспарт — аналог человеческого инсулина короткого действия, созданный методом рекомбинантной ДНК с использованием дрожжевого штамма Saccharomyces cerevisiae. Эффект проявляется через 10-20 минут, достигает максимума через 1-3 часа после инъекции. Длится в среднем 3-5 часов. Отпускается по рецепту.
- Генсулин Н — суспензия для подкожного введения, инсулин средней продолжительности действия. После подкожной начинает действовать через 1,5 часа. Максимальный эффект наблюдается между 3 и 10 часами. Продолжительность действия — до 24 часов. Отпускается по рецепту.
- Лантус СолоСтар — раствор для подкожного введения. Гларгин — аналог человеческого инсулина, созданный с использованием рекомбинации ДНК бактерий Escherichia coli. Начинает действовать через час после введения. Продолжительность действия составляет в среднем 24 часа, максимально — до 29 часов. Отпускается по рецепту.
- Левемир Пенфилл — раствор для подкожного введения. Детемир — аналог человеческого инсулина, производимый методом рекомбинантной ДНК с использованием дрожжевого штамма Saccharomyces cerevisiae. Максимальный эффект наступает через 3-4 часа и продолжается до 14 часов. Общая продолжительность действия может достигать 24 часов и зависит от введенной дозы. Отпускается по рецепту.
- Метформин-ВЕРТЕКС — таблетки на основе метформина, повышающие чувствительность периферических рецепторов к инсулину и усиливающие утилизацию глюкозы клетками. Задерживают всасывание глюкозы в кишечнике, не изменяют количество инсулина в крови. Отпускаются по рецепту.
- Глюкофаж — таблетки на основе метформина, повышающие чувствительность клеток к инсулину и увеличивающие их способность усваивать глюкозу. Препарат способствует синтезу гликогена и повышает эффективность транспортировки глюкозы в клетки. Снижает выработку глюкозы в печени, и замедляет всасывание сахара в кишечнике. Отпускается по рецепту.
- Глибекс — таблетки группы сульфонилмочевины II поколения, активное вещество: глибенкламид. Стимулируют поджелудочную железу вырабатывать больше инсулина, особенно в период второй стадии его секреции. Лекарство помогает тканям организма лучше реагировать на инсулин и связываться с ним. Дополнительно снижает уровень жиров в крови и уменьшает риск образования тромбов. Отпускается по рецепту.
- Диабеталонг — таблетки с пролонгированным высвобождением группы сульфонилмочевины II поколения, активное вещество: гликлазид. Стимулируют поджелудочную железу производить инсулин и помогают клеткам организма лучше реагировать на него. Улучшают усвоение глюкозы и уменьшают время, необходимое для начала выработки инсулина после еды. Препарат помогает нормализовать проницаемость сосудов, снижает уровень «плохого» холестерина и повышает уровень «хорошего» холестерина. Отпускается по рецепту.
Виды и типы диабета. Что нужно знать?
Существует два основных типа диабета. Диабет 1-го типа — аутоиммунное заболевание, при котором иммунная система по ошибке атакует клетки поджелудочной железы, производящие инсулин. В результате организм перестает вырабатывать инсулин, и человеку необходимо получать его извне через инъекции или специальную помпу. Этот тип диабета чаще всего развивается в детском или юношеском возрасте и требует постоянного контроля и лечения.
Диабет 2-го типа более распространен и связан с неспособностью организма эффективно использовать инсулин, что называется инсулинорезистентностью.
На начальных стадиях заболевания поджелудочная железа может производить инсулин, но клетки организма перестают на него должным образом реагировать. Постепенно выработка инсулина снижается, и уровень сахара в крови стабильно повышается. Диабет 2-го типа часто развивается у людей старше 40 лет, но в последние годы всё чаще встречается у молодых людей и даже у детей из-за малоподвижного образа жизни и неправильного питания.
Причины развития диабета различаются. Для диабета 1-го типа предполагается генетическая предрасположенность и влияние факторов окружающей среды, таких как вирусные инфекции. Диабет 2-го типа чаще связан с образом жизни — избыточным весом, недостаточной физической активностью и несбалансированным питанием. Генетика также играет роль, но её влияние менее выражено, чем при диабете 1-го типа.
Отдельно можно отметить гестационный диабет, который развивается во время беременности и обычно проходит после родов. Гормональные изменения, происходящие во время беременности, влияют на способность организма эффективно использовать инсулин. Плацента вырабатывает гормоны, которые помогают ребенку развиваться, но эти же гормоны могут блокировать действие инсулина у матери, что приводит к повышению уровня сахара в крови.
Что делать при сахарном диабете?
Лечение диабета состоит из комплекса мер, которые направлены на контроль уровня сахара в крови, предотвращение осложнений и улучшение общего состояния пациента.
Подходы к лечению зависят от типа диабета, состояния пациента и индивидуальных особенностей организма. Важно помнить, что это заболевание не допускает самолечения! Обязательно регулярно посещать врача чтобы оценить состояния организма и, при необходимости, скорректировать назначенную терапию.
Лечение диабета I типа
Диабет 1-го типа — это аутоиммунное заболевание, при котором организм перестает самостоятельно вырабатывать инсулин из-за разрушения клеток поджелудочной железы.
Поскольку инсулин необходим для усвоения глюкозы клетками, основным методом лечения является его замещение. Лекарства для диабета 1-го типа представлены, главным образом, различными формами инсулина и различаются методами его введения. Регулярные проверки уровня глюкозы с помощью глюкометра или систем непрерывного мониторинга глюкозы (CGM) помогают адаптировать дозировку инсулина.
Важно поддерживать сбалансированное питание с учетом количества углеводов и заниматься регулярной физической активностью для лучшего контроля сахара.
Семёнова Екатерина, фармацевт
Инсулинотерапия
Инсулин — это гормон, необходимый для усвоения глюкозы клетками организма. У людей с диабетом 1-го типа поджелудочная железа перестает производить инсулин, и единственным способом поддержания нормального уровня сахара в крови становится его внешнее введение.
Рассмотрим разные виды инсулина исходя из скорости их действия и продолжительности:
- Инсулин ультракороткого действия начинает действовать уже через 10-15 минут после введения, достигает пика через 1-3 часа и продолжает действовать около 3-5 часов. Препарат вводится перед приёмом пищи, чтобы контролировать уровень сахара после еды. Это помогает избежать резкого скачка глюкозы в крови.
- Инсулин короткого действия начинает действовать через 30-60 минут после введения, достигает пика через 2-4 часа и сохраняет эффект до 6-8 часов. Вводится за 30-45 минут до еды. Он помогает контролировать уровень сахара, который поднимается при приёме пищи.
- Инсулин средней длительности действия начинает действовать через 1-2 часа после введения, достигает пика через 4-12 часов и продолжает действовать до 12-18 часов. Применяется для поддержания базового уровня инсулина в течение дня и ночи. Чаще всего используется в комбинации с коротким или быстродействующим инсулином.
- Инсулин длительного действия начинает действовать через несколько часов после введения и обеспечивает стабильный уровень инсулина в течение 24 часов или дольше. Вводится один или два раза в день для поддержания базового уровня инсулина, что позволяет избежать резких скачков сахара между приёмами пищи и ночью.
Выбор вида инсулина и способа введения зависит от потребностей пациента, его образа жизни и рекомендаций врача. Важно учитывать такие факторы, как график питания, уровень физической активности и индивидуальная реакция организма на разные препараты.
Современные методы введения инсулина
Введение инсулина является важной частью лечения диабета 1-го типа, так как позволяет поддерживать нормальный уровень сахара в крови. Современные технологии предоставляют различные методы введения инсулина, которые делают этот процесс более удобным и эффективным.
Прежде всего, следует отметить инсулиновые шприцы и шприц-ручки. Это один из самых распространенных и доступных способов введения инсулина. Инсулиновые шприцы — классический метод введения препарата, который требует точного измерения дозы перед каждой инъекцией.
Инсулиновые шприц-ручки стали более популярны благодаря удобству использования и точности дозирования. Они могут быть одноразовыми или многоразовыми, их конструкция позволяет легко устанавливать нужную дозу инсулина. Шприц-ручки часто оснащены шкалой, которая помогает пациенту точно измерить дозировку, что особенно полезно для людей с проблемами со зрением или координацией.
Еще один вариант — инсулиновые помпы. Это электронные устройства, которые обеспечивают непрерывную подачу инсулина в организм через небольшую катетерную систему. Помпы имитируют работу здоровой поджелудочной железы, автоматически подавая нужные дозы инсулина и корректируя их в зависимости от потребностей организма. Точный контроль уровня инсулина помогает поддерживать стабильный уровень сахара в крови. Помпы позволяют устанавливать дозировку, наиболее подходящую конкретному пациенту, учитывая его физическую активность, питание и другие индивидуальные факторы.
Инновационными решениями являются системы с замкнутым контуром («искусственная поджелудочная железа»), которые объединяют в себе инсулиновую помпу и монитор глюкозы. Они работают по принципу автоматической регуляции уровня сахара: данные о глюкозе в реальном времени поступают от сенсора, а система сама рассчитывает и подает необходимую дозу инсулина.
Лечение диабета II типа
Пациентам с диабетом 2-го типа обязательно сбалансированное питание. Сделайте акцент на овощи, цельнозерновые продукты, белки и полезные жиры. Ограничение простых углеводов и сахара помогает избежать резких скачков сахара. Ходьба, плавание, йога и силовые тренировки помогают контролировать уровень сахара и поддерживать вес.
Диабет 2-го типа характеризуется сниженной чувствительностью тканей к инсулину (инсулинорезистентность). Лечение направлено на улучшение этой чувствительности и снижение уровня сахара.
- Первая линия терапии — бигуаниды (метформин). Препарат снижает выработку глюкозы в печени и улучшает чувствительность тканей к инсулину. Он является стандартом начального лечения.
- Сульфонилмочевины. Стимулируют поджелудочную железу к выработке инсулина.
- Ингибиторы SGLT2. Способствуют выведению глюкозы через почки и обладают дополнительным преимуществом в виде снижения массы тела и артериального давления.
- Ингибиторы ДПП-4 и агонисты рецепторов ГПП-1. Повышают уровень инкретинов, стимулирующих выработку инсулина после приёма пищи и снижающих уровень сахара.
- Тиазолидиндионы. Улучшают чувствительность тканей к инсулину и помогают поддерживать уровень сахара.
Иногда требуется использование нескольких препаратов для достижения лучшего контроля. Например, метформин может сочетаться с ингибиторами SGLT2 или препаратами сульфонилмочевины.
Если эти препараты не дают необходимой эффективности, врач может назначить инсулин. Важно понимать, что каждый пациент уникален, и терапия должна подбираться индивидуально.
Семёнова Екатерина, фармацевт
Бигуаниды
Бигуаниды — это класс лекарств, которые используются для лечения диабета 2-го типа. Наиболее известным и широко применяемым препаратом этой группы является метформин.
Основное действие бигуанидов, в частности метформина, направлено на снижение выработки глюкозы в печени и улучшение чувствительности клеток к инсулину. Это позволяет организму более эффективно использовать имеющийся инсулин, снижая уровень сахара в крови. Бигуаниды также способствуют замедлению всасывания углеводов в кишечнике, что помогает поддерживать стабильный уровень сахара после еды.
Метформин работает следующим образом:
- Уменьшает производство глюкозы в печени. Это очень важно, так как у людей с диабетом 2-го типа печень часто производит избыток глюкозы даже при нормальном уровне сахара в крови.
- Улучшает чувствительность тканей к инсулину. Мышцы и жировая ткань начинают более эффективно усваивать глюкозу, что помогает снизить уровень сахара в крови.
- Поддерживает контроль веса. В отличие от многих других препаратов, метформин не провоцирует набор веса. Более того, у некоторых пациентов он даже способствует его снижению.
Метформин рекомендован большинству пациентов с диабетом 2-го типа, особенно тем, кто страдает ожирением или имеет высокий риск сердечно-сосудистых заболеваний. Он также может назначаться в качестве профилактического средства людям с преддиабетом, чтобы предотвратить развитие диабета 2-го типа. Однако препарат не рекомендуется при наличии определенных заболеваний, таких как тяжелая почечная недостаточность или серьезные проблемы с печенью. Перед началом лечения врач проводит необходимые обследования, чтобы убедиться в безопасности применения препарата.
Лекарственное средство обычно принимается один или два раза в день во время еды, чтобы уменьшить риск побочных эффектов со стороны желудочно-кишечного тракта. Врач подбирает дозировку индивидуально, начиная с минимальной и постепенно увеличивая её до достижения оптимального уровня сахара в крови.
Существуют также формы метформина с продленным действием, которые позволяют принимать препарат один раз в день и обеспечивают более плавное снижение уровня сахара.
Метформин доступен по цене и широко используется во многих странах как основное средство для лечения диабета 2-го типа. Исследования показывают, что его применение может снизить риск развития сердечно-сосудистых заболеваний. При этом препарат не стимулирует выработку инсулина, поэтому риск резкого падения уровня сахара в крови минимален.
Препараты сульфонилмочевины
Препараты сульфонилмочевины помогают снизить уровень сахара в крови, стимулируя поджелудочную железу к выработке большего количества инсулина. Эти препараты широко используются в клинической практике, особенно когда метформин не даёт достаточного эффекта или требуется комбинированная терапия.
Сульфонилмочевина воздействует на специальные рецепторы в клетках поджелудочной железы, активируя их и заставляя железу выделять больше инсулина. Это особенно полезно для людей, у которых сохраняется некоторая способность к производству инсулина, но его недостаточно для поддержания нормального уровня сахара в крови. Людям с проблемами почек или печени эти препараты назначаются с осторожностью. Кроме того, они не применяются при диабете 1-го типа, так как при этом заболевании организм полностью утрачивает способность вырабатывать инсулин.
Лекарство обычно принимается перед приёмом пищи, чтобы простимулировать выделение инсулина, необходимого для контроля уровня сахара после еды. Врач подбирает дозу индивидуально, учитывая уровень сахара в крови, возраст пациента и наличие сопутствующих заболеваний.
Препараты сульфонилмочевины способствуют быстрому повышению уровня инсулина, что помогает контролировать уровень сахара после еды и в течение дня. Многие из них могут применяться в течение нескольких лет, поддерживая стабильный уровень глюкозы. При этом сульфонилмочевину можно сочетать с другими антидиабетическими средствами, такими как метформин или ингибиторы ДПП-4, для достижения лучшего контроля.
Наиболее частый побочный эффект от приёма сульфонилмочевины связан с избыточной выработкой инсулина. Это состояние требует повышенного внимания, особенно если человек пропустил приём пищи или занимался интенсивной физической активностью. У некоторых пациентов увеличивается масса тела, так как повышенный уровень инсулина способствует накоплению жировой ткани.
Ингибиторы альфа-глюкозидазы
Ингибиторы альфа-глюкозидазы работают, замедляя переваривание углеводов в кишечнике, что помогает предотвратить резкие скачки уровня сахара в крови после приёма пищи. Эти препараты являются эффективным инструментом в арсенале врачей для контроля постпрандиальной (после еды) гликемии.
Ингибиторы альфа-глюкозидазы, такие как акарбоза и миглитол, действуют путем блокировки фермента альфа-глюкозидазы, который находится в тонкой кишке. Этот фермент отвечает за расщепление сложных углеводов до простых сахаров, таких как глюкоза, которые затем всасываются в кровь. Блокируя этот процесс, препараты замедляют переваривание углеводов, что приводит к постепенному и более плавному повышению уровня сахара в крови.
Препараты помогают избежать резких скачков уровня сахара после еды, что особенно полезно для пациентов, у которых наблюдается высокий уровень сахара именно после приёма пищи. Ингибиторы альфа-глюкозидазы часто используются в сочетании с другими антидиабетическими средствами для усиления эффекта. Так как эти препараты не стимулируют выработку инсулина, риск резкого падения уровня сахара минимален.
Препараты принимаются вместе с первыми глотками еды, чтобы максимально эффективно замедлить всасывание углеводов. Дозировка подбирается врачом индивидуально в зависимости от уровня сахара в крови и переносимости препарата пациентом.
Лекарства этой группы могут быть особенно полезны:
- Пациентам с диабетом 2-го типа, у которых наблюдаются резкие скачки сахара после еды.
- Тем, кто нуждается в дополнительном контроле гликемии в сочетании с другими антидиабетическими средствами.
Однако ингибиторы альфа-глюкозидазы не рекомендуются пациентам с хроническими заболеваниями кишечника, такими как синдром раздраженного кишечника или воспалительные заболевания кишечника, из-за возможного ухудшения симптомов.
Ингибиторы альфа-глюкозидазы имеют ряд побочных эффектов, которые связаны с их воздействием на пищеварительную систему. Наиболее распространенные побочные эффекты — метеоризм и вздутие живота. Они возникают из-за ферментации непереваренных углеводов в кишечнике. У некоторых пациентов может появиться диарея и боль в животе.
Ингибиторы альфа-глюкозидазы продолжают изучаться на предмет их эффективности и возможных дополнительных преимуществ, таких как положительное влияние на уровень липидов в крови. Новые исследования направлены на создание препаратов с меньшим количеством побочных эффектов и улучшенной переносимостью.
Ингибиторы ДПП-4
Ингибиторы ДПП-4 (дипептидилпептидаза-4) помогают контролировать уровень сахара в крови, воздействуя на естественные механизмы организма, которые регулируют выработку инсулина. Эти препараты часто назначаются в дополнение к другим средствам, таким как метформин, и обладают рядом преимуществ, включая низкий риск гипогликемии.
Чтобы понять, как действуют ингибиторы ДПП-4, нужно немного разобраться в физиологии процесса. В организме существует группа гормонов, называемых инкретинами, которые выделяются при приёме пищи и стимулируют поджелудочную железу к выработке инсулина. Однако эти гормоны быстро разрушаются ферментом ДПП-4, что ограничивает их действие.
Ингибиторы ДПП-4 блокируют действие фермента, что позволяет инкретинам дольше находиться в крови и продолжать стимулировать выработку инсулина. Это помогает контролировать уровень сахара после еды и поддерживать его в пределах нормы.
Ингибиторы ДПП-4 подходят для людей с диабетом 2-го типа, которым необходим дополнительный контроль уровня сахара в крови, особенно если другие препараты не дают должного эффекта. Они могут быть особенно полезны для пациентов с избыточным весом или тех, кто хочет избежать набора веса. Лекарства этой группы также применяются у людей с почечными проблемами, так как некоторые препараты выводятся через кишечник.
Так как препараты этой группы работают только при наличии пищи и повышенного уровня сахара в крови, риск резкого снижения сахара минимален. В отличие от некоторых других антидиабетических препаратов, ингибиторы ДПП-4 не способствуют увеличению массы тела. Большинство этих препаратов принимается один раз в день в таблетированной форме, что упрощает соблюдение режима лечения.
Хотя ингибиторы ДПП-4 в целом хорошо переносятся, у некоторых пациентов могут возникнуть побочные эффекты, например, насморк и кашель, головная боль, лёгкие боли в животе или диарея.
Семёнова Екатерина, фармацевт
Препараты обычно принимаются один раз в день, независимо от приёма пищи, что делает их удобными в применении. Врач подбирает дозу индивидуально в зависимости от состояния пациента и других принимаемых лекарств. Ингибиторы ДПП-4 часто назначаются в составе комбинированной терапии с другими антидиабетическими средствами, такими как метформин или препараты сульфонилмочевины, чтобы обеспечить более эффективный контроль уровня сахара.
Ингибиторы ДПП-4 продолжают изучаться на предмет их долгосрочного влияния на организм и потенциальной пользы для сердечно-сосудистой системы. Некоторые исследования показывают, что их использование может помочь снизить риск сердечно-сосудистых заболеваний, что важно для людей с диабетом 2-го типа, которые подвержены повышенному риску таких проблем.
Агонисты рецепторов ГПП-1
Агонисты рецепторов ГПП-1 (глюкагоноподобного пептида-1) помогают улучшить контроль уровня сахара в крови, воздействуя на естественные механизмы регуляции инсулина и аппетита. Эти лекарства имеют уникальный механизм действия и обладают рядом дополнительных преимуществ, таких как помощь в снижении массы тела.
ГПП-1 — это гормон, который вырабатывается в кишечнике в ответ на приём пищи. Он стимулирует выработку инсулина, замедляет опорожнение желудка и уменьшает выработку глюкагона — гормона, который повышает уровень сахара в крови. Агонисты рецепторов ГПП-1 имитируют действие этого гормона, усиливая его естественное воздействие. Стимуляция секреции инсулина происходит только при повышенном уровне сахара, что снижает риск гипогликемии. Агонисты ГПП-1 влияют на центры насыщения в мозге, что способствует снижению аппетита и потребления пищи.
Эти препараты подходят для пациентов с диабетом 2-го типа, которым требуется дополнительный контроль сахара в крови, и для тех, кто страдает ожирением. Агонисты рецепторов ГПП-1 помогают улучшить контроль сахара и способствуют снижению массы тела, что делает их отличным выбором для людей с избыточным весом.
Агонисты рецепторов ГПП-1 вводятся в виде инъекций (подкожно) или принимаются в таблетированной форме. Частота приёма зависит от конкретного препарата — некоторые принимаются ежедневно, другие раз в неделю. Врач подбирает дозировку и частоту приёма индивидуально в зависимости от состояния пациента и целей лечения.
Хотя агонисты рецепторов ГПП-1 считаются безопасными и эффективными, у некоторых пациентов могут возникать побочные эффекты. В начале лечения часто наблюдаются диарея, тошнота и рвота, которые и постепенно уменьшаются по мере адаптации организма.
Исследования показывают, что агонисты рецепторов ГПП-1 могут также иметь положительное влияние на другие аспекты здоровья, такие как защита сердечно-сосудистой системы. Новые разработки направлены на создание препаратов с более длительным действием и минимальными побочными эффектами.
Ингибиторы SGLT2
Ингибиторы SGLT2 (натрий-глюкозные котранспортеры 2 типа) приобретают все большую популярность благодаря их уникальному механизму действия и дополнительным преимуществам. Эти лекарства помогают эффективно снижать уровень сахара в крови и при этом обладают рядом дополнительных полезных свойств, включая снижение веса и положительное влияние на сердечно-сосудистую систему.
Ингибиторы SGLT2 действуют на уровне почек. В норме, когда кровь фильтруется почками, глюкоза возвращается обратно в кровоток благодаря специфическим белкам — транспортерам SGLT2. Эти препараты блокируют работу этих транспортеров, в результате чего избыточная глюкоза выводится с мочой. Таким образом, уровень сахара в крови снижается за счёт уменьшения его повторного всасывания в кровь.
Ингибиторы SGLT2 подходят для людей с диабетом 2-го типа, особенно если:
- требуется дополнительное снижение уровня сахара в крови, помимо основного лечения;
- необходимо контролировать массу тела и артериальное давление;
- пациент имеет повышенный риск сердечно-сосудистых заболеваний.
Однако они не рекомендуются людям с хронической почечной недостаточностью или серьезными инфекциями мочевыводящих путей. Перед началом лечения важно обсудить с врачом наличие возможных противопоказаний.
Ингибиторы SGLT2 работают независимо от уровня инсулина, что снижает вероятность резкого падения сахара. Выведение глюкозы с мочой приводит к потере калорий, что помогает пациентам сбросить вес. За счёт вывода натрия снижается объём жидкости в организме, что способствует уменьшению давления.
Однако повышенное выведение сахара может создать среду для размножения бактерий и дрожжевых грибков. У пациентов с изначально низким давлением может возникнуть пониженное артериальное давление.
Препараты обычно принимаются один раз в день, утром, независимо от приёма пищи. Врач подбирает дозировку индивидуально в зависимости от состояния пациента и сопутствующих заболеваний. Пациенты должны регулярно контролировать уровень сахара и обращать внимание на симптомы побочных эффектов.
Ингибиторы SGLT2 продолжают изучаться на предмет их долгосрочного влияния и возможных новых применений. Исследования показывают, что они могут быть полезны не только при диабете, но и при сердечной недостаточности и хронической болезни почек, что делает их перспективным направлением в лечении различных заболеваний.
Тиазолидиндионы
Тиазолидиндионы (или глитазоны) помогают контролировать уровень сахара в крови за счёт улучшения чувствительности тканей к инсулину. Эти препараты используются в терапии диабета уже более 20 лет и доказали свою эффективность в поддержании стабильного уровня сахара.
Основное действие тиазолидиндионов направлено на увеличение чувствительности клеток к инсулину. Они активируют рецепторы PPAR-γ (пероксисомные пролифератор-активируемые рецепторы типа гамма) в жировой и мышечной тканях, которые участвуют в регуляции обмена веществ. Это позволяет клеткам лучше реагировать на инсулин и усваивать глюкозу. При этом снижается её уровень в крови, что помогает контролировать диабет и предотвращать осложнения.
Тиазолидиндионы подходят пациентам с диабетом 2 типа, которым требуется улучшить чувствительность к инсулину. Они могут быть рекомендованы тем, кто не достиг желаемого уровня контроля сахара с помощью других препаратов, таких как метформин или ингибиторы ДПП-4. Однако у пациентов с сердечной недостаточностью и тяжелыми отеками эти препараты назначаются с осторожностью.
Препараты этой группы принимаются один раз в день, независимо от приёма пищи. Врач подбирает дозу индивидуально в зависимости от уровня сахара в крови и реакции пациента на лечение. Тиазолидиндионы часто назначаются в сочетании с другими антидиабетическими средствами для достижения оптимального контроля уровня сахара.
Действие препаратов развивается постепенно, сохраняя контроль над уровнем сахара в крови на протяжении длительного времени. Исследования показывают, что тиазолидиндионы могут замедлять прогрессирование болезни, поддерживая работу поджелудочной железы.
Семёнова Екатерина, фармацевт
Как и у любого лекарства, у тиазолидиндионов есть побочные эффекты, которые необходимо учитывать. Набор веса — один из наиболее частых побочных эффектов, связанный с задержкой жидкости и накоплением жировой ткани. Задержка жидкости может привести к отёкам и повышению риска сердечной недостаточности, особенно у пациентов с уже имеющимися проблемами сердца.
Исследования тиазолидиндионов продолжаются, чтобы выявить их потенциальное применение в лечении метаболического синдрома и других состояний, связанных с инсулинорезистентностью. Учёные также изучают возможности снижения побочных эффектов и улучшения профиля безопасности этих препаратов.
Основные побочные эффекты и как с ними справляться
При лечении диабета лекарственными препаратами могут возникать побочные эффекты, которые зависят от типа используемого лекарства и индивидуальных особенностей организма.
Гипогликемия (низкий уровень сахара в крови)
Основные препараты: сульфонилмочевина, инсулин, глиниды.
Симптомы:
- Тремор, потливость, головокружение.
- Слабость, повышенная утомляемость.
- Спутанность сознания, раздражительность.
Чтобы минимизировать последствия использования лекарственных средств, рекомендуется регулярно питаться, избегать пропусков еды, особенно после приёма препаратов. Носите с собой быстрые углеводы, такие как сок или конфеты. Они помогут немедленно поднять уровня сахара при первых признаках гипогликемии.
Регулярно проверяйте уровень сахара в крови, особенно при физической активности или изменении режима питания.
Набор веса
Основные препараты: сульфонилмочевина, инсулин, тиазолидиндионы.
Усиленная выработка инсулина или улучшение его действия могут способствовать накоплению жировой ткани. Регулярные упражнения помогают поддерживать здоровый вес. Следите за потреблением калорий и исключите высококалорийные продукты из рациона.
При быстром наборе массы может потребоваться корректировка дозы или смена препарата.
Проблемы с пищеварением
Основные препараты: метформин, ингибиторы альфа-глюкозидазы, агонисты рецепторов ГПП-1.
Симптомы:
- Тошнота, диарея, вздутие живота.
- Метеоризм и боли в животе.
Чтобы уменьшить риск побочных эффектов, рекомендуется постепенно увеличивать дозировку лекарства — это поможет организму адаптироваться к препарату. Принимайте лекарства во время еды и употребляйте достаточное количество воды для облегчения симптомов.
Инфекции мочевыводящих путей и половых органов
Основные препараты: ингибиторы SGLT2.
Избыточная глюкоза в моче создает благоприятную среду для роста бактерий и дрожжей. Регулярное подмывание и ношение хлопкового белья могут снизить риск инфекций. Повышенное употребление жидкости помогает промывать мочевыводящие пути и предотвращает накопление бактерий.
При первых признаках инфекции (жжение, зуд, болезненное мочеиспускание) необходимо обратиться к врачу для назначения лечения.
Отёчность и задержка жидкости
Основные препараты: тиазолидиндионы.
У пациентов появляются отёки в области ног и щиколоток, из-за накопления жидкости в организме увеличивается вес. Чтобы минимизировать побочные эффекты этого типа, лучше снизить потребления соли — помогает уменьшить задержку жидкости.
Будет полезно регулярно лежать с поднятыми ногами, чтобы уменьшить отёчность. При больших отёках может потребоваться корректировка дозировки или смена препарата.
Несколько слов в заключение
Лекарства для лечения диабета играют важную роль в контроле уровня сахара в крови и предотвращении осложнений. Комплексный подход, включающий медикаментозное лечение, диету и физическую активность, позволяет эффективно управлять диабетом и поддерживать высокое качество жизни.
Вопросы и ответы
Как правильно выбирать витамины и БАДы при диабете?
При выборе витаминов и БАДов следует обращать внимание на состав, выбирать средства с доказанными активными компонентами, такими как хром, магний, альфа-липоевая кислота, а также избегать добавок с высоким содержанием сахара. Важно консультироваться с врачом перед началом приема, чтобы избежать взаимодействия с основными препаратами.
Можно ли использовать БАДы вместо лекарств для лечения диабета?
БАДы не могут заменить лекарственные препараты и должны использоваться только как дополнение к основному лечению. Они могут помочь улучшить общее состояние и поддержать здоровье, но не обеспечивают полноценный контроль уровня сахара, который дают медикаменты.
Можно ли использовать фитотерапию в лечении диабета?
Некоторые растения, такие как гимнема, пажитник и корень солодки, обладают свойствами, которые помогают контролировать уровень сахара. Однако фитотерапия должна использоваться только в качестве дополнения к основному лечению и под контролем врача, чтобы избежать нежелательных взаимодействий с медикаментами.
Какие осложнения могут возникнуть при неправильном использовании лекарств от диабета?
Неправильное использование препаратов может привести к гипогликемии (чрезмерному снижению сахара), гипергликемии (повышенному сахару), нарушению функции печени и почек, а также увеличению массы тела. Регулярный мониторинг и соблюдение рекомендаций врача помогают предотвратить эти осложнения.
Источники:
- Общественная организация «Российская ассоциация эндокринологов»: Сахарный диабет 1 типа у взрослых // Клинические рекомендации РФ (Россия)
- Общественная организация «Российская ассоциация эндокринологов»: Сахарный диабет 2 типа у взрослых // Клинические рекомендации РФ (Россия)
- Д.м.н., проф. Лобанова Е.Г., к.м.н. Чекалина Н.Д.: «Инсулины» // Регистр лекарственных средств России, 2021
- Dovc Klemen, Mutlu Gül Yeşiltepe, Филиппов Ю.И., Лаптев Д.Н., Патракеева Е.М., Чернилова Л.О., Залевская А.Г., Шестакова М.В., Battelino Tadej: «Эффективность и безопасность искусственной поджелудочной железы в условиях реальной жизни у детей с сахарным диабетом 1 типа: систематический обзор» // журнал «Сахарный диабет»
- Brittany Poulson: «Artificial Pancreas: What to Know»
- Салухов В.В., Галстян Г.Р., Ильинская Т.А.: «Практические аспекты инициации и применения ингибиторов SGLT2 в стационаре и на амбулаторном этапе» // Сахарный диабет, 2022
- Соколова Л.К.: «Ингибиторы альфа-глюкозидазы в клинической практике. Вопросы и ответы» // Международный эндокринологический журнал, 2018
Важно! Информация в статье не предназначена для самостоятельной диагностики и лечения. Чтобы поставить диагноз и подобрать терапию рекомендуется обратиться к врачу.