Отношение к антибиотикам двойственное. Одни их демонизируют: они убивают печень и иммунитет (недаром же «антибиотик» в переводе – «против жизни»). Другие считают панацеей и принимают при любой болезни: от насморка до ковида. И то и другое – опасная ошибка.
 Наш эксперт – клинический фармаколог, заместитель директора по научной работе Научно-исследовательского института антимикробной химиотерапии Смоленского государственного медицинского университета Минздрава России, кандидат медицинских наук Андрей Дехнич.
Наш эксперт – клинический фармаколог, заместитель директора по научной работе Научно-исследовательского института антимикробной химиотерапии Смоленского государственного медицинского университета Минздрава России, кандидат медицинских наук Андрей Дехнич.
Елена Нечаенко, «АиФ Здоровье»: Андрей Владимирович, в антибиотиках больше вреда или пользы?
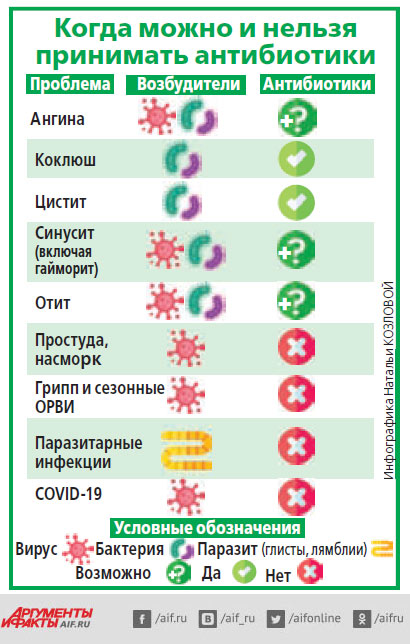
Андрей Дехнич: Современные антибиотики в целом достаточно безопасны. Токсичные препараты уже практически не применяются. Тем не менее при приёме любого лекарственного средства могут развиваться нежелательные побочные реакции. Поэтому антибиотики, как, впрочем, и все другие препараты, должны применяться лишь тогда, когда потенциальная польза от их применения значимо превышает потенциальный вред. Если инфекция вызвана бактериями, то смысл принимать антибактериальные препараты есть. Если же возбудитель – вирусы, то от антибиотиков один вред.
Не навредить будущим поколениям
– Тогда почему при COVID‑19, вирусном заболевании, врачи всё же назначают антибиотики?
– Если пациент с COVID‑19 не госпитализирован, то вероятность наличия у него сопутствующей бактериальной инфекции крайне мала – 2–4%. Но традиционно многие (как врачи, так и пациенты) считают, что чем больше таблеток назначили, тем лучше. И если у пациента есть температура, кашель, насморк, часто антибиотик назначают «на всякий случай». Хотя для 96–98% пациентов назначение антибиотика вредно – они рискуют получить интоксикацию. При бактериальной инфекции мы можем назначить антибиотик, но тогда, когда уже будет ясно, что возбудитель – бактерия. Такое отсроченное назначение антибиотиков оправдано, если речь идёт о нетяжёлой инфекции, которая лечится амбулаторно.
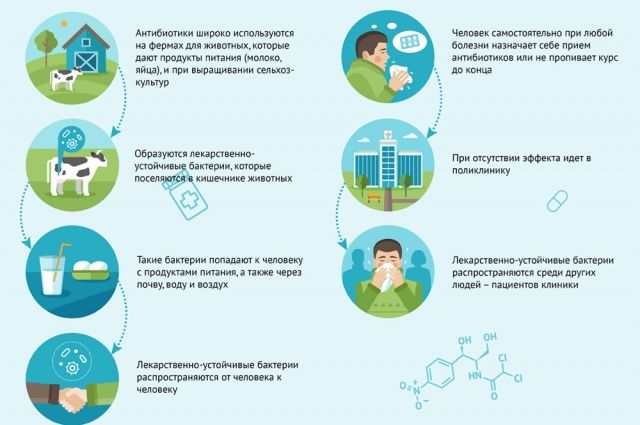
Если всех лечить антибиотиками, бактерии очень быстро приобретут резистентность (устойчивость). Те препараты, которые сегодня помогают, завтра уже будут неэффективны – мы практически вернёмся в «доантибиотическую» эру. Назначая антибиотики неоправданно, избыточно, мы лишаем следующее поколение эффективных препаратов.
– Чем ещё опасен неоправданный приём антибиотиков?
– Нежелательными побочными реакциями. На пенициллины бывают аллергические реакции, фторхинолоны и макролиды могут нарушить ритм сердца . Из-за почти всех антибиотиков нарушается собственная микрофлора и может развиваться так называемая антибиотик-ассоциированная диарея. 
Пробиотики не для всех
– Вместе с антибиотиками обычно назначают пробиотики. Это необходимо?
– Вопрос неоднозначный. В обязательном порядке принимать пробиотики вместе с антибиотиками не нужно. Но проведено много качественных исследований, показывающих возможную пользу от приёма пробиотиков. Например, к ним можно прибегнуть, если на фоне антибиотикотерапии или после неё у пациента появились проблемы с желудочно-кишечным трактом.
Но есть категории пациентов, которым пробиотики лучше не назначать, – микробы, входящие в их состав, сами могут вызвать инфекцию. Это люди с серьёзными нарушениями иммунитета на фоне иммуносупрессивной (подавляющей иммунитет) терапии. Иммунная система таких больных неспособна уничтожить микробы, входящие в состав пробиотиков, и те из кишечника попадут в ткани и кровоток. Также это пациенты, у которых нарушена целостность стенки желудочно-кишечного тракта. Для остальных приём пробиотиков безопасен.
Как выбрать препарат?
– Сколько раз в год безопасно принимать антибиотики?
– Антибиотики – не витамины. Они нужны только при бактериальной инфекции. Нет ничего хорошего, если врач вынужден часто назначать пациенту антибиотики. Но иногда это действительно оправданно. Например, у одного и того же пациента вначале может быть бактериальная пневмония, потом, через пару месяцев, пиелонефрит, а ещё через месяц он получит травматическую рану, которая инфицируется бактериями. В каждом из этих случаев антибиотики, безусловно, нужны, даже если с момента предыдущего приёма прошёл всего месяц.
– Опасно ли принимать сразу два антибиотика? В каких случаях их назначают?
– В некоторых случаях одного антибиотика недостаточно. Первая ситуация – когда инфекция вызвана несколькими микробами и нет такого антибиотика, который бы подействовал на всех. Типичный пример – тяжёлая внебольничная бактериальная пневмония. При данном заболевании всегда назначается комбинированная антибиотикотерапия, чтобы «перекрыть» весь спектр возможных возбудителей. Или перитонит – в этом случае надо «перекрыть» и аэробных возбудителей, и анаэробных.
Вторая ситуация – комбинация антибиотиков назначается для взаимного усиления их эффекта в отношении одного конкретного микроба. Типичный пример – туберкулёз, при котором всегда назначается несколько препаратов.
– Как выбирается вид антибиотика? Всегда ли нужно проводить посев?
– У большинства пациентов, которые лечатся амбулаторно, посевов брать не нужно, чаще всего врач может достаточно точно предсказать, что за микроб вызвал инфекцию, и эмпирически назначить эффективную терапию. Это, например, касается внебольничной пневмонии у амбулаторных пациентов или острого цистита. И при ангине посевы не нужны, достаточно общего анализа крови, можно сделать экспресс-тест на стрептококк (стрептотест). И на основании этого врач назначит или не назначит антибиотик. У амбулаторных пациентов бактериологическое исследование нужно только при неэффективности назначенной антибиотикотерапии и при рецидиве инфекции. Но, если пациент находится в стационаре и у него развилась госпитальная инфекция, нужна лабораторная диагностика, потому что при внутрибольничных инфекциях перечень возбудителей более разнообразен, а резистентность у микробов в разных стационарах и даже отделениях разная.