Рак предстательной железы: симптомы и методы лечения на разных стадиях
Рак предстательной железы — самая частая опухоль мужской мочеполовой системы. Среди всех злокачественных новообразований у мужчин она находится на втором месте после рака легкого[1]. Коварство болезни в ее бессимптомном течении — тревожные проявления наблюдаются только на поздних стадиях. По данным российских врачей, в 2018 году 18,9% пациентов обратились к специалисту лишь на четвертой стадии — когда радикальное лечение невозможно[2].
Признаки рака простаты и факторы, его провоцирующие
Поскольку заболевание обычно начинается с периферических отделов предстательной железы, опухоль развивается безболезненно и очень долго никак не проявляет себя. Единственный способ обнаружить ее на ранних стадиях — пройти исследование на уровень простатспецифического антигена. Это фермент, который синтезирует клетки предстательной железы, и его уровень может повышаться не только при карциноме, но и при доброкачественной гиперплазии предстательной железы (ДГПЖ) и хроническом воспалении (простатите). Тем не менее именно этот метод скрининга рекомендует американская онкологическая ассоциация (American Cancer Society), оговаривая, что низкий уровень простатспецифического антигена не гарантирует отсутствия злокачественных изменений.
За период с 2008 по 2018 год количество случаев рака предстательной железы выросло в России в 2,7 раза[3].
В России для скрининга используют пальцевое ректальное обследование, но этот метод позволяет выявить бессимптомный рак простаты только в 0,1–4% случаев[4].
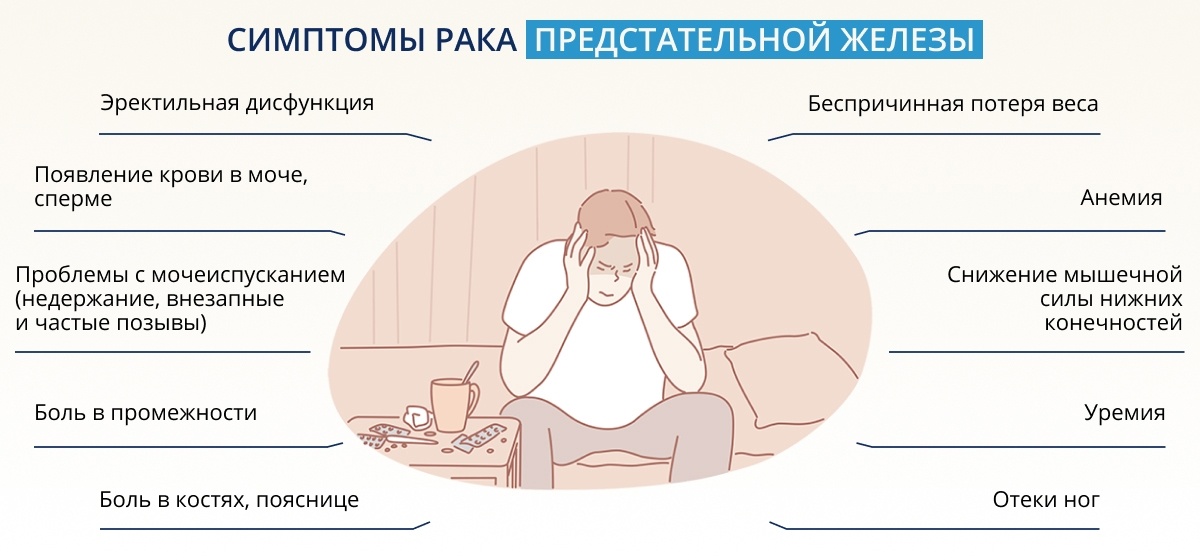
Симптомы болезни можно разделить на три большие группы.
- Признаки затрудненного оттока мочи (инфравезикальной обструкции). Эти симптомы сходны с проявлениями аденомы предстательной железы:
- слабая прерывистая струя мочи;
- чувство неполного опорожнения мочевого пузыря;
- стрессовое недержание мочи;
- императивные (внезапные и непреодолимые) позывы к мочеиспусканию;
- учащенное мочеиспускание.
- Проявления, вызванные местным ростом опухоли:
- появление крови в сперме;
- появление крови в моче;
- эректильная дисфункция;
- боль в промежности и надлобковой области.
- Проявления отдаленных метастазов:
- боль в костях;
- если опухоль пережимает мочеточник — боль в пояснице;
- при сдавлении спинного мозга — парез (снижение мышечной силы) нижних конечностей;
- отеки ног из-за лимфостаза;
- анемия;
- уремия;
- беспричинная потеря веса.
Скрининговые обследования, призванные быстро выявить рак на ранней стадии, рекомендованы не всем подряд, а только мужчинам с уже имеющимися факторами риска, среди которых:
- Генетическая предрасположенность.
- Пищевые предпочтения. Риск повышается у мужчин, в чьем рационе много животных жиров. Увеличивает вероятность болезни и ожирение.
- Гормональный дисбаланс — повышенный уровень тестостерона, дигидротестостерона и лютеинизирующего гормона.
- Прием ингибиторов 5-альфа-редуктазы. Это фермент, который трансформирует тестостерон в дигидротестостерон. Ингибиторы 5-альфа-редуктазы (финастерид, дутастерид) назначают при доброкачественной гиперплазии (аденоме) предстательной железы для уменьшения объема органа.
- Принадлежность к негроидной расе.
Раньше считалось, что риск карциномы простаты повышают также курение, алкоголь, хронический (особенно нелеченый) простатит и дефицит некоторых витаминов. Сейчас эти предположения опровергнуты.
Пациентам в группе риска рекомендуется измерять уровень простатспецифического антигена крови раз в год после 50 лет (имеющим кровных родственников, умерших от рака простаты в молодом возрасте, — после 40 лет). Тем, у кого нет предрасположенности, можно начинать обследоваться в более позднем возрасте. Регулярное измерение уровня простатспецифического антигена снижает риск смерти от рака простаты на 25–31%[5].
Диагностика карциномы
Диагностикой карциномы простаты занимается врач-уролог, который, если появится необходимость, направляет пациента к онкологу. Для диагностики рака простаты используются:
- Сбор анамнеза, то есть беседа с больным, позволяющая выявить факторы риска и выслушать жалобы.
- Пальцевое ректальное исследование — прощупывание простаты через прямую кишку. Позволяет обнаружить опухоль при объеме узлов от 0,2 мл при условии, что она располагается на стороне, прилежащей к кишке[6].
- Определение уровня простатспецифического антигена. Уровень, при котором рекомендована биопсия простаты для мужчин младше 60 лет, — 4 нг/мл, после 60 — 2,5 нг/мл[7].
- Трансректальное УЗИ (ТРУЗИ) позволяет не только обнаружить характерные изменения железы, но и прицельно взять биопсию измененного участка. Материал, полученный при биопсии, предназначен для гистологического исследования — единственного окончательного способа подтвердить или опровергнуть карциному простаты.
- УЗИ брюшной полости, КТ и МРТ позволяют выявить распространенность опухоли, наличие отдаленных метастазов.
МРТ является наиболее чувствительным методом диагностики инвазии опухоли («миграции» опухолевых клеток в соседние ткани). Применение динамической МР простатовезикулографии с контрастом и эндоректальной магнитной катушкой еще на 16% увеличивает точность определения стадии развития опухоли[8].
Степени и стадии рака предстательной железы
Диагностика позволяет определить стадию опухоли и степень злокачественности.
Степень злокачественности по шкале ВОЗ характеризует агрессивность опухоли. Чем менее дифференцирована опухоль (чем сильнее ее клетки отличаются от нормы), тем активней она растет и раньше метастазирует. Всего выделяют четыре степени злокачественности:
- G1 — высокая степень дифференцированности клеток;
- G2 — умеренная;
- G3 — низкая;
- G4 — недифференцированная опухоль.
Стадия опухоли описывает объем новообразования, поражение лимфоузлов и наличие отдаленных метастазов. Для этого используют систему TNM, где:
- T — размер первоначального узла;
- N — вовлеченность лимфоузлов;
- M — наличие отдаленных метастазов.
Более привычные обывателю четыре стадии рака в описании карциномы простаты складываются из стадий по TNM и степени злокачественности опухоли. При этом первая стадия подразумевает клинически неопределяемую опухоль объемом не более 5% железы первой степени злокачественности при интактных (неповрежденных, невовлеченных) лимфоузлах. На второй стадии новообразование еще не выходит за пределы простаты, на третьей — прорастает за пределы капсулы железы. Прорастание соседних органов и тканей, или поражение лимфоузлов, или появление отдаленных метастазов означает четвертую стадию рака простаты, когда удалить новообразование одномоментно невозможно.
Лечение рака простаты: методы официальной медицины
В лечении РПЖ современная медицина придерживается следующих тактик[9].
- Тактика наблюдения (отсроченного лечения), которая предполагает отказ от немедленного лечения больного при выявлении рака. При этом обеспечивается наблюдение за протеканием процесса и проведение терапии при признаках прогрессирования заболевания. Этот вариант позволяет избежать осложнений и побочных реакций, которые возникают при применении радикальных методов лечения. Особенно актуальна тактика наблюдения в таких случаях, как локализованный рак предстательной железы (Т1а–Т2сN0M0); ожидаемая продолжительность жизни больного менее 10 лет (при TaG1–G2 — менее 15 лет); высокодифференцированная опухоль; тяжелые сопутствующие заболевания[10].
- Тактика «активного мониторинга», что означает консервативное лечение РПЖ. За пациентом также тщательно наблюдают и проводят лечение на заранее определенных этапах. Терапия при этом направлена на полное излечение пациента. Отбор пациентов для активного наблюдения подтверждается результатами биопсии.
- Хирургическое лечение. Радикальная простатэктомия, то есть удаление предстательной железы, семенных пузырьков и части мочеиспускательного канала, — метод выбора при локализованном раке предстательной железы (опухоль ограничена капсулой органа). Операция позволяет полностью удалить новообразование. Используется либо традиционный открытый доступ, либо менее травматичный — лапароскопический, в том числе один из его вариантов — роботассистированная радикальная простатэктомия, которая становится все популярней. Она позволяет уменьшить объем кровопотери, а в восстановительном периоде после роботассистированного вмешательства реже возникают недержание мочи и эректильная дисфункция. Целью операции при локализованном и некоторых вариантах местно распространенного рака является полное излечение пациента. Реже подобную операцию выполняют с паллиативной целью. Хирургическое лечение обычно осуществляют у пациентов с локализованной формой заболевания и ожидаемой продолжительностью жизни более 10 лет. Операция необходима не для всех категорий больных.
При выполнении радикальной простатэктомии происходит и излечение сопутствующей доброкачественной гиперплазии предстательной железы[11].
- Лучевая терапия. Применяется при местно распространенном раке, когда опухоль вышла за пределы капсулы органа, но еще не имеет отдаленных метастазов. Она может быть дистанционной — когда источник излучения находится вне тела (метод выбора), и внутритканевой — когда радиоактивный источник имплантируется непосредственно в ткань железы. Иногда сочетают оба метода лучевой терапии.
- Гормональная терапия, или андрогенная депривация. Чаще всего используется в составе комбинированной противоопухолевой терапии. Как самостоятельное лечение применяется только в паллиативных целях — для улучшения качества жизни. Тестостерон стимулирует рост опухоли, поэтому, чтобы его замедлить, нужно уменьшить уровень этого гормона в клетках простаты. Достигнуть этой цели можно двумя путями: уменьшить синтез гормонов яичками либо блокировать их выработку на уровне регуляторных механизмов. Возможные методы гормонотерапии:
- Двусторонняя орхидэктомия (удаление яичек). Позволяет быстро снизить концентрацию тестостерона (на 95% в течение первых 12 часов после операции). Метод считается «золотым стандартом».
- Медикаментозная кастрация. Назначают препараты (агонисты либо антагонисты, рилизинг-факторы лютеинизирующего гормона — ЛГРГ), которые действуют на гипоталамус — участок головного мозга, «дирижирующий» всеми железами внутренней секреции. Под действием этих средств гипоталамус перестает выделять вещества, стимулирующие синтез андрогенов яичками.
В качестве дополнительной терапии могут назначаться антиандрогены (вещества, блокирующие эффекты мужских гормонов) и эстрогены (женские половые гормоны).
- Химиотерапию применяют лишь при метастатическом раке предстательной железы и только в составе комбинированной терапии (чаще всего в сочетании с гормонотерапией).
- Минимально инвазивные методы: криоабляция и абляция ультразвуком. Относятся к экспериментальным и пока не имеют длительного (свыше 10 лет) периода наблюдения.
Выбор методики лечения рака предстательной железы или комбинации методов определяется состоянием больного. Прогноз течения и исход заболевания зависит от стадии, на которой выявлен рак, а также от степени дифференцировки опухоли и уровня простатспецифического антигена (ПСА) в крови. В ряде случаев для уточнения этих важных моментов целесообразно пройти дополнительное обследование — например, получить мнение иностранного специалиста.

Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.