Тревожное заявление сделал один из заместителей министра здравоохранения. По его словам, скоро нас нечем будет лечить, потому что имеющиеся сегодня антибиотики перестают работать – бактерии слишком быстро к ним адаптируются и учёные не успевают разрабатывать новые действенные препараты. Так кто кого победит в этой схватке: мы – бактерии или бактерии – нас?
Бактерии-убийцы уже среди нас
Согласно прогнозам ООН, к середине XXI в. в мире может случиться пандемия, вызванная микробами, которые приобрели устойчивость к антибиотикам. Эта проблема признана не менее опасной, чем пресловутые изменения климата.
В странах ЕС устойчивость к антибиотикам уже приводит к 25 тыс. смертей ежегодно. Если ничего не предпринимать, к 2050 г. число подобных летальных исходов по всему миру достигнет 10 млн. Для глобальной экономики это чревато потерями от 60 до 100 млрд долл. каждый год.
Кто в группе риска?
Учёные, исследующие патогенные бактерии, с грустью отмечают: угроза может оказаться сильнее, чем представлялось ранее. Так, год назад биологи из Австралии изучили сотни образцов эпидермального стафилококка (Staphylococcus epidermidis), собранных в 78 клиниках 10 стран мира. И выявили три его новых штамма, устойчивых ко всем известным антибиотикам и способных вызывать неизлечимые заболевания. А ведь эта бактерия очень распространена – она живёт на коже у каждого из нас. Отныне некоторые её разновидности представляют реальную угрозу, а в группе риска – люди с ослабленным иммунитетом и пациенты, которым имплантировали протезы или поставили катетеры.
Анализ бактерии показал, что ей хватило одной-единственной мутации (изменения в геноме), чтобы приобрести устойчивость к двум основным группам антимикробных препаратов. «Выявление новых штаммов означает, что, хотя мы используем новейшие антибиотики, микробы к ним быстро приспосабливаются, – отметил руководитель исследования Бен Хауден. – Так возникают супербактерии».
Гигантским инкубатором супербактерий становится Мировой океан. Когда люди принимают антибиотики, их организм перерабатывает лекарство не полностью – остатки выводятся с мочой, минуют очистные сооружения и попадают в реки и моря, постепенно там накапливаясь. А поскольку в морской воде обитают и бактерии, вскоре они приобретают устойчивость к этим препаратам. Недавно американские эпидемиологи обнаружили в организмах дельфинов виды микробов, способных сопротивляться воздействию эритромицина, ампициллина и цефалотина.
Более того, штаммы бактерии энтеробактер (Enterobacter), обладающие повышенной устойчивостью к антибиотикам, были найдены на ободке унитаза Международной космической станции! Туда они попали вместе с испражнениями астронавтов.
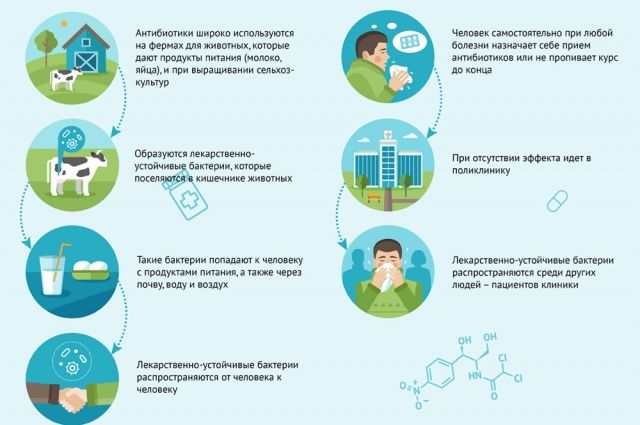
 «Основная масса антибиотиков проникает в наш организм вместе с питанием, ведь эти препараты широко используются в сельском хозяйстве, при выращивании скота и птицы, – поясняет президент Российского научного медицинского общества терапевтов, академик Анатолий Мартынов. – В медицине зачастую их применяют бесконтрольно, что тоже играет негативную роль. По данным ВОЗ, каждый второй, кто принимает антибиотики, делает это неправильно. Как правило, для их приёма нет достаточных медицинских показаний. Наиболее характерный пример – ОРВИ, простуда. Её не надо лечить антибиотиками, это бесполезно. Но поскольку в наших аптеках эти препараты продаются свободно, люди покупают их сплошь и рядом. Да ещё и врачи выписывают не подумав. Либо назначается не тот антибиотик, какой нужен, либо доза недостаточна. Бывает, что пациент, почувствовав себя лучше, сам бросает принимать лекарство. В итоге бактерии выживают и приобретают к нему устойчивость.
«Основная масса антибиотиков проникает в наш организм вместе с питанием, ведь эти препараты широко используются в сельском хозяйстве, при выращивании скота и птицы, – поясняет президент Российского научного медицинского общества терапевтов, академик Анатолий Мартынов. – В медицине зачастую их применяют бесконтрольно, что тоже играет негативную роль. По данным ВОЗ, каждый второй, кто принимает антибиотики, делает это неправильно. Как правило, для их приёма нет достаточных медицинских показаний. Наиболее характерный пример – ОРВИ, простуда. Её не надо лечить антибиотиками, это бесполезно. Но поскольку в наших аптеках эти препараты продаются свободно, люди покупают их сплошь и рядом. Да ещё и врачи выписывают не подумав. Либо назначается не тот антибиотик, какой нужен, либо доза недостаточна. Бывает, что пациент, почувствовав себя лучше, сам бросает принимать лекарство. В итоге бактерии выживают и приобретают к нему устойчивость.
Лишь в последние годы ВОЗ начала бить в колокола, осознав, что человечество может оказаться перед микрофлорой в беззащитном состоянии».
Набат же раздался в 2016-м, когда в США скончалась женщина, в организме которой была найдена бактерия, устойчивая к 26 видам известных антибиотиков. Летом она побывала в Индии, где сломала ногу. Началось воспаление. Вернувшись в родную Неваду, американка обратилась к местным врачам, но те оказались бессильны: ни один антибиотик не действовал. В сентябре пациентка умерла от септического шока, после чего медики установили причину смерти: в ткани проникла бактерия клебсиелла пневмонии
(Klebsiella pneumoniae), которая встречается повсеместно и входит в состав нормальной микрофлоры кишечника, кожи и ротовой полости человека, не вызывая болезней. Но именно этот штамм давно известной бактерии оказался убийцей.
ХХI век: Смерть от пореза
В том же году профессор из Гонконга Чэнь Шэн обследовал тела пяти пациентов, перенёсших операции из-за травм и умерших от заражения крови. Причиной их гибели стала опять же Klebsiella pneumoniae. Её новый штамм не только вызывает пневмонию, но и проникает в кровоток и внутренние органы. И относительно здоровый человек с нормальным иммунитетом вдруг оказывается поражён неизлечимой инфекцией. Обнародовав результаты исследования, Чэнь Шэн предупредил: смертельный штамм клебсиеллы легко прилипает к различным материалам – даже к поверхностям медицинских приборов. Передача микроба от человека к человеку происходит главным образом в больницах. И со временем смертельных бактерий-мутантов должно становиться всё больше.
Тогда учёные-эпидемиологи и заговорили в полный голос о том, что устойчивость бактерий к антибиотикам является для человечества куда более опасной проблемой, чем изменения климата. Ведь супербактерии могут убить нас гораздо раньше, чем это сделает глобальное потепление.
Живучесть микробов и их умение приспосабливаться к меняющимся условиям окружающей среды выглядят удивительными. Но не стоит забывать, что это очень древняя форма жизни, одна из первых на Земле. Если бы бактерии не умели выживать в любых условиях, они давно бы вымерли. Это нам только кажется, что мы побеждаем их с помощью каких-то препаратов. На самом деле они никуда не исчезают, а лишь приспосабливаются и становятся сильнее, передавая генетическую информацию об устойчивости к лекарствам в следующие поколения. И поколения эти появляются не через месяцы и даже не через недели, а уже через 20–30 минут. Причём бактерии способны передавать гены не только потомкам, но и другим, «соседним», микробам. Биологи называют это феноменальное свойство «горизонтальным переносом».
В общем, человечеству, как и бактериям, придётся приспосабливаться к новым условиям существования. Ведь с появлением супермикробов меняется спектр наших заболеваний. Бактерии-«друзья», тысячелетиями живущие у нас в организме и находящиеся с ним в симбиозе, теперь могут в один момент стать «врагами». При снижении иммунитета они начнут вытворять такое, чего от них никто не ждёт! Уже не раз упомянутая клебсиелла, обитающая в нашем кишечнике, способна «прогрызать» его стенку и вызывать внутреннее кровоизлияние. Другой пример – живущая на коже синегнойная палочка. При ожогах или порезах она стремится проникнуть внутрь, и, если при этом возникает заражение, его лечат антибиотиком. Но синегнойные палочки постепенно привыкают к антимикробным препаратам и перестают их бояться. А это значит, что в недалёком будущем человек сможет умереть, банально порезавшись кухонным ножом.
Какой век, вы говорите, у нас на дворе?
Вся надежда на опарышей?
В мире активно идёт поиск препаратов, которые заменят антибиотики. Одни учёные ищут их среди старых средств борьбы с инфекциями, другие двигаются в совершенно новых, неизведанных направлениях.
Говорить, что прорыв в создании новых лекарств произошёл, ещё рано. Но некоторые разработки очень перспективны. Одно из самых эффективных средств пришло к нам из прошлого, и, скажем прямо, из прошлого жуткого. В ряде западных стран уже есть клиники, где используют личинкотерапию. За красивым названием скрывается применение личинок мясных мух – их часто называют опарышами. Принято думать, что именно они заносят инфекцию в рану. И чаще всего это действительно так. Однако когда личинки стерильны, они, наоборот, очищают рану от повреждённых и отмерших тканей. В результате гнилостным бактериям в ране нечем питаться, и инфекция не развивается. Это свойство было отмечено медиками ещё в Первую мировую войну.
Сегодня такие «препараты» выводят специально. Эффект лечения хороший. Но есть несколько «но». Во-первых, так можно лечить только поверхностные открытые раны кожи и подкожных тканей. Их терапия антибиотиками сегодня вызывает большую проблему – гноеродные бактерии, которые становятся причиной инфекций, часто устойчивы к антибиотикам. К тому же далеко не все врачи и пациенты готовы на такое малоаппетитное лечение.
Медицинское сообщество с гораздо большим оптимизмом ждёт более привычных препаратов. Идеи для их создания черпают в конкуренции бактерий между собой, и поэтому о многих ожидаемых препаратах можно говорить в терминах бактериологической войны. Вот некоторые из таких лекарств.
Бактерии-хищники. У микробов есть свои бактерии-паразиты. Проникая внутрь организма-хозяина, они сперва постепенно убивают его, а выходя наружу, поражают новые жертвы. Наиболее перспективны в этом плане специфические бактерии из рода Бделловибрионов. Их уже проверяли при инфекционных заболеваниях. Важно, что устойчивости к бактериям-хищникам не развивается.
Бактериофаги. Вирусы, поражающие бактерии. Несколько бактериофагов уже используют в лечении. Действуют они как заправские убийцы – через прокол вводят свои гены (ДНК) внутрь бактерии, размножаются и приводят к её гибели. Кстати, точно так же вирусы убивают наши клетки. Благодаря современным биотехнологиям бактериофаги можно нацеливать на конкретные бактерии.
Бактериоцины. Дословно – «убийцы бактерий». Причём убийцы близкородственных бактерий. В микромире между «родственниками» идёт очень мощная конкуренция за продукты пропитания. И одни используют против других специальные пептиды (белки). Подобно пулям, они продырявливают родственника-врага и блокируют активность его ферментов. Изучив эти процессы, учёные разрабатывают такое бактериологическое оружие.
Бактериолизины. Так называемые «перевариватели бактерий». Они поступают с бактериями как наша пищеварительная система с едой: разрушают (измельчают) и переваривают. Используемые для этого факторы – природные: выделенные активные вещества, которые применяют бактерии-хищники и бактериофаги, убивая свои жертвы.
«Большая фарма» за бактерии и против людей?
Рост устойчивости бактерий к антибиотикам – одна из самых серьёзных угроз для здоровья людей в XXI в. Это официальная позиция ВОЗ, и с ней в целом согласно медицинское сообщество. Уже ясно, что решение проблемы требует огромных усилий. Но, к сожалению, фармацевтические компании в этом вопросе занимают, мягко говоря, пассивную позицию.
В своих официальных документах ВОЗ прямо намекает на такое плачевное положение. «Большинство фармацевтических компаний более не ведут исследования для получения нового антибиотика, что может иметь глобальные негативные последствия для здоровья человека и животных» – это цитата лишь из одного заключения.
По мнению экспертов этой влиятельной организации, ощущается серьёзная нехватка новых антибиотиков, которые необходимы для борьбы с возрастающей угрозой устойчивости к противомикробным препаратам. Однако подавляющее большинство препаратов, находящихся сейчас на стадии клинической разработки, вряд ли помогут в этом – они являются модификациями уже существующих классов антибиотиков и в лучшем случае помогут решить лишь временные проблемы.
«Фармкомпании и исследователи должны срочно сфокусировать своё внимание на новых антибиотиках против некоторых типов чрезвычайно опасных инфекций, которые за несколько дней могут привести к смерти пациентов из-за отсутствия у нас линии обороны», – взывает гендиректор ВОЗ д-р Тедрос Адханом Гебрейесус. Но фармкомпании его не слышат. Дошло до того, что в документах этой организации к созданию новых антибиотиков уже прямо призывают даже правительства всех стран, чтобы они активно продвигали такие исследования и способствовали им всеми возможными способами, включая и финансирование.
Это однозначно говорит о том, что существующая модель фармацевтического бизнеса не работает. Производителям лекарств нет дела до глобальных медицинских вызовов человечеству, ведь главные доходы они легко получают в других областях медицины. Сегодня фармкомпании не скрывают, что создавать инновационные средства против бактерий им невыгодно. Почему?
Официальная версия звучит так. Создание принципиально нового антибиотика занимает 15 лет и обходится очень дорого: в 1–2 млрд долл. Патентная защита препарата продолжается ещё 15 лет, и за это время фирма не всегда успевает «отбить» затраты на создание лекарства. К тому же за эти годы некоторые микробы успевают выработать устойчивость к этому антибиотику, и он успевает устареть, ещё не дойдя до потребителя. Естественно, не нравятся компаниям и призывы ВОЗ делать новые антибиотики доступными по цене и держать их в резерве, не проводя активное продвижение, чтобы предупредить развитие резистентности к нему. Это же противоречит бизнесу!
Гораздо выгоднее создавать препараты, которые «несут золотые яйца». Сегодня мы видим, как фармкомпании перестраиваются, порой отказываясь от производства обычных препаратов, приносящих миллионные прибыли, на лекарства, обеспечивающие миллиардные доходы. Типичный пример – так называемые биологические препараты. Куда выгоднее производить лекарство от холестерина, месячный курс лечения которым стоит 30–50 тыс. руб., чем статины за 500–1500 руб. Абсолютный предел мечтаний фармацевтов – лекарства от рака. Из новых препаратов трудно найти средства, которые бы стоили менее 150–200 тыс. руб. за месяц терапии.
Ценообразование подобных лекарств похоже на чёрный ящик. Но известно, что в некоторых больших, но бедных странах компании порой идут на сокращение цены вдвое, лишь бы не потерять огромные рынки сбыта. Это говорит о том, что в цене «зашита» суперприбыль. Не будут же фармбизнесмены работать себе в убыток. Так что за производство антибиотиков, которое сулит им только небольшую прибыль, они вряд ли возьмутся засучив рукава.
Можно ли обойтись без антибиотиков?
Правильный ответ на этот вопрос звучит так: «НУЖНО чаще обходиться без антибиотиков!»
Большинство врачей и учёных сходятся на том, что антибиотики не нужны в лечении массы заболеваний, при которых их нам обычно назначают. А нередко такие лекарства мы «прописываем» себе сами, доставая их из домашней аптечки и не советуясь с доктором. Когда же антибиотики не нужны?
Наверняка многие читали или слышали, что ими не надо лечить простудные заболевания, ОРВИ (острые респираторные вирусные инфекции). Ключевое слово здесь – вирусные: ведь против вирусов антибиотики бесполезны. Кроме того, подобные инфекции вообще требуют минимального лечения, поскольку проходят и сами.
 А вот что действительно неожиданно, так это заверение врачей, что антибиотики не нужны при ангине и даже бронхите. Мы уверены, что эти заболевания вызывают бактерии, но это не так. «Острый бронхит в 90% случаев вызывают вирусы, поэтому антибиотики при этом заболевании назначать не следует, – говорит генеральный секретарь Российского научного медицинского общества терапевтов, замначальника управления науки МГМСУ им. Евдокимова МЗ РФ, главный внештатный специалист-пульмонолог Министерства здравоохранения РФ по ЦФО Андрей Малявин. – Это не значит, что антибиотики нельзя применять при бронхите вообще, просто они не должны быть препаратом первого выбора при лечении этой болезни». С ангиной ситуация схожая.
А вот что действительно неожиданно, так это заверение врачей, что антибиотики не нужны при ангине и даже бронхите. Мы уверены, что эти заболевания вызывают бактерии, но это не так. «Острый бронхит в 90% случаев вызывают вирусы, поэтому антибиотики при этом заболевании назначать не следует, – говорит генеральный секретарь Российского научного медицинского общества терапевтов, замначальника управления науки МГМСУ им. Евдокимова МЗ РФ, главный внештатный специалист-пульмонолог Министерства здравоохранения РФ по ЦФО Андрей Малявин. – Это не значит, что антибиотики нельзя применять при бронхите вообще, просто они не должны быть препаратом первого выбора при лечении этой болезни». С ангиной ситуация схожая.
Таблетки национальной безопасности
Если в ВОЗ проблему устойчивости бактерий к антибиотикам рассматривают как угрозу глобальной стабильности, то мы в России видим в этом угрозу национальной безопасности.
 Роман Козлов, членкор РАН, главный специалист МЗ РФ по клинической микробиологии и антимикробной резистентности, руководитель Сотрудничающего центра ВОЗ по укреплению потенциала в сфере надзора исследований антимикробной резистентности:
Роман Козлов, членкор РАН, главный специалист МЗ РФ по клинической микробиологии и антимикробной резистентности, руководитель Сотрудничающего центра ВОЗ по укреплению потенциала в сфере надзора исследований антимикробной резистентности:
Сегодня уже есть бактерии, против которых эффективны всего 1–2 антибиотика. Если и к ним выработается устойчивость, это приведёт к большим сложностям в лечении инфекций, а иногда и к смерти пациентов. Мы проводим большую работу среди врачей, чтобы обучить их правильному лечению антибиотиками. С этим есть проблемы. Но много ошибок совершают и пациенты, принимающие эти лекарства. Тем самым они тоже способствуют росту антибиотикорезистентности. Я бы выделил следующие правила, которые помогут предотвратить это и получить максимум эффекта от лечения:
1. Если приём антибиотика назначен на 7 дней, столько и нужно его принимать. Даже если вы чувствуете, что уже здоровы, продолжайте лечение. При укорочении курса приёма антибиотиков выживают самые устойчивые бактерии. Они передадут эти свойства будущим поколениям микробов, и когда те вызовут болезнь, лечить её будет гораздо сложнее.
2. Крайне важно принимать антибиотики так, как указано в инструкции, соблюдая условия и число приёмов в сутки. Если указано, что пить лекарство нужно до, после или вместе с едой и столько-то раз в день, так и поступайте. От этого зависит эффективность препарата.
3. Нельзя принимать антибиотики самостоятельно или почитав что-то в интернете. Назначать их должен только врач, в их применении много тонкостей и особенностей, которые может знать лишь он. Я против и рекомендаций провизоров.
4. Ни в коем случае не используйте оставшиеся от прошлого лечения препараты и не храните их.